Дерматит – это кожное заболевание, которое может возникать по разным причинам. Порой оно переходит в хроническую форму и очень трудно поддается лечению. Витамины при дерматите нередко играют первостепенную роль, поскольку способствуют быстрому восстановлению поврежденного эпидермиса. Узнайте, как правильно и эффективно их использовать.

- постоянного контакта с аллергеном;
- сильного или длительного стресса;
- глубоких эмоциональных переживаний;
- хронических кожных инфекций;
- гиперактивности сальных желез.
Также есть генетически обусловленная форма заболевания – атопический дерматит, которую невозможно излечить полностью, а можно лишь добиться более-менее стойкой ремиссии.
В зависимости от причины возникновения, медики выделили несколько разновидностей дерматитов: себорейный, контактный, аллергический и атопический. Все они быстрее проходят при комплексном лечении, которое включает в себя: внутренний прием лекарственных препаратов, наружное применение восстанавливающих кожу кремов и укрепление иммунитета, а том числе с помощью мультивитаминных комплексов.
Витамины могут многое, но не все. В частности, им не под силу полностью убрать причины дерматита и вылечить это заболевание. Но облегчить его течение и поспособствовать скорейшему восстановлению кожи они могут. Особенно актуально в этот период повышенное присутствие в организме:
- Витамина А. Устраняет сухость и шелушение кожи. Регулирует активность сальных желез. Способствует ускоренной регенерации клеток. Помогает бороться с себорейным дерматитом.
- Витамина Д. Укрепляет иммунитет, защищает кожу от негативных внешних воздействий, действует успокаивающе и противовоспалительно. Отвечает за правильный жизненный цикл клетки.
- Витамина С. Помогает поврежденной коже быстро восстанавливаться и возвращает ей упругость, стимулируя процесс выработки коллагена. Осветляет, предупреждает появление посттравматической пигментации.
- Витамина Е. Нейтрализует вредное воздействие свободных радикалов. Ускоряет заживление ран и трещин. Стимулирует регенерацию тканей.
- Витамина К. Улучшает микроциркуляцию крови. Обеспечивает клетки кислородом. Устраняет проявления купероза и укрепляет стенки капилляров. Снимает покраснение и воспаление.
- Фолиевой кислоты. Природный фактор роста и развития. Способствует формированию здоровых жизнеспособных клеток. Увеличивает упругость кожи.
- Никотиновой кислоты. Ускоряет подкожное кровообращение, улучшает клеточное питание. Устраняет воспаление и шелушение эпидермиса.
- Пантенола. Действует противовоспалительно. Способствует быстрому заживлению пораженных дерматитом участков. Хорошо снимает зуд и покраснение.
- Пиридоксина. Называют анти-дерматитным препаратом, так как он резко облегчает течение заболевания при внутримышечном введении.
Витамины группы В вообще являются катализаторами большинства происходящих в организме обменных процессов. Помогают регулировать гидролипидный баланс, непосредственно влияют на состояние и внешний вид кожи.
Значимые результаты удается получить при правильном использовании витамина Д. Экспериментально было доказано, что его постоянный прием в слегка повышенной дозе облегчает проявления атопического дерматита в 98% случаев.
Способов применения витаминов для эффективного лечения дерматитов несколько: инъекции, мультивитаминные препараты, мази и кремы с их содержанием. Скажу сразу, что при любой форме этого заболевания экспериментировать с народными рецептами не стоит. Домашние маски могут только усилить симптомы и спровоцировать бурные аллергические реакции.
Внутримышечные или подкожные инъекции витаминов назначаются при купировании острой формы заболевания. Обычно назначаются витамины В6 и В12, как мощные противовоспалительные средства. Их дозировка определяется согласно инструкции. Сами препараты чередуются через день.
Курс такого лечения – от 7 до 10 уколов каждого. Общая длительность – от 2 до 3 недель. Переносятся такие инъекции неплохо. У взрослых на местах введения витаминов могут возникать затвердения, поэтому их желательно слегка массировать. У детей, из-за повышенного метаболизма, они рассасываются быстрее, и такая проблема возникает редко.
Пиридоксин противопоказан при серьезных проблемах с печенью, ишемической болезни сердца, язве желудка или двенадцатиперстной кишки. Цианокобаламин – при эритроцитозе, стенокардии, новообразованиях, мегабластичной анемии.
В редких случаях, если больной сильно ослаблен, могут дополнительно применяться инъекции аскорбиновой кислоты. Чаще она назначается в пероральной форме. Для уколов используют водный раствор витамина С в ампулах. Противопоказаниями к ним являются повышенная свертываемость крови, злокачественные новообразования, почечная недостаточность, разные формы анемии.
Принимать мультивитаминные комплексы при дерматитах полезно. Но лучше выбирать их только совместно с наблюдающим врачом, чтобы не спровоцировать аллергию. Чаще всего медики рекомендуют такие препараты:
- Stress B-Complexот Препарат помогает достаточно быстро избавиться от дерматита, спровоцированного сильными эмоциональными нагрузками или стрессом. Содержит практически всю группу витаминов В, аскорбиновую кислоту, фолацин и парааминобензойную кислоту – важный кроветворный фактор, обеспечивающий клеткам достаточное количество кислорода.
- Комплекс натуральных витаминов группы В от Fitne. Основа состава – 8 главных витаминов группы В. Дополнительные ингредиенты: витамины С и А, минералы и микроэлементы, измельченные пырей, киноа и спирулина. Растительные добавки помогают укрепить иммунитет, очищают кровь и сосуды, способствуют выведению токсинов.
- «Перфектив Ориджинал» от «Витабиотикс». Комплексный высокоэффективный препарат представляет собой сбалансированное сочетание витаминов, минералов и растительных экстрактов. В его составе витамины Д, Е, С и почти вся группа В, девять минералов и микроэлементов, экстракт виноградных семечек. Всего одна таблетка в день уже через месяц помогает значительно улучшить состояние кожи и уменьшить проявления дерматита.
- Витаминный женский комплекс от «Суперия». В составе витамины группы В, А, С, Е, множество минералов и микроэлементов. Препарат разрабатывался специально для женщин, с учетом особенностей их организма. Он отлично влияет не только на состояние кожи, но еще помогает укрепить ногти и волосы.
- Комплекс красоты «Перфект Бьюти» от «Амрита». В его составе все полезные при дерматите витамины: А,С,Е, группа В, витаминно-минеральный блок с повышенным содержанием цинка и селена. Усиливает его действие присутствие ценных растительных экстрактов: виноградных косточек, граната, семян льна, проросших пшеничных зерен. Хорошо помогает при себорейном дерматите.
Покупая биодобавки, внимательно изучайте раздел с противопоказаниями и помните, что индивидуальную непереносимость никто не отменял. Идеально, если вам удастся сначала попробовать препарат, так как действительно качественные комплексы стоят дорого.
Большинство обычных кремов из масс-маркетов при дерматитах не подходят. Если заболевание в острой форме, то лучше наносить на кожу только аптечные препараты. Хороший и быстрый эффект оказывают:
- Масляный раствор ретинола. Его можно добавлять в детский крем и затем смазывать воспаленные участки кожи. Либо наносить один раз в день как аппликации (не втирать).
- Пенка или гель с пантенолом. Отлично снимает покраснения и воспаления, смягчает и успокаивает кожу. Предотвращает образование ран и трещин.
- Крем «АЕВит». Аналог капсулированного витаминного препарата, созданный специально для наружного нанесения.
- Универсальный крем «Атодерм» от «Биодерма». Качественное средство с витамином Е и глицериновым комплексом помогает быстро устранить шелушение, разгладить кожу, успокоить зуд, восстановить эластичность.
- Профессиональный крем «Майола-Х5» с антибактериальными свойствами помогает быстро избавиться даже от сильных проявлений дерматита. В его составе есть убивающие патогенную микрофлору и увлажняющие компоненты, а также витамин Е.
Перечисленные выше средства, а также схожие с ними по действию, можно купить в аптеках или заказать через Интернет. Стоят они намного дороже, чем обычные кремы из масс-маркетов. Зато в них меньше химии, они гипоаллергенны и предназначены специально для решения дерматологических проблем.
Важное место в лечении занимает профилактика повторного появления или обострения хронического дерматита. Для этого необходимо придерживаться следующих правил:
- постоянно повышать иммунитет;
- исключить максимально контакты с аллергенами;
- носить одежду и использовать постель только из натуральных материалов;
- убрать из рациона шоколад, копчености и продукты с высоким содержанием химических добавок;
- всегда иметь под рукой антигистаминные препараты;
- пользоваться косметикой для чувствительной кожи.
Чтобы улучшить состояние эпидермиса и избежать авитаминоза, 2-3 раза в год рекомендуется пропивать курс качественных мультивитаминных препаратов.
Лечение любых кожных заболеваний – процесс довольно длительный. А дерматит на лице вообще вещь неприятная и доставляющая массу хлопот. Но при правильном комплексном подходе избавиться от него можно. И витаминные препараты играют при этом далеко не последнюю роль.
Употреблять любые витамины при атопическом дерматите необходимо только курсами, а не постоянно, особенно жирорастворимые. Если их суточную дозировку сильно превышать, то они накапливаются в организме и проявляют свою токсичность.
А вы хотите поделиться своим опытом лечения дерматита витаминами? Или у вас остались вопросы по статье? Пишите их в комментариях?
источник
Атопический дерматит у взрослых, или как его еще называют нейродермит, трудно поддаётся лечению, которое завершилось бы полной ремиссией.
Заболевание преимущественно детское, хотя в последние 15 лет отмечается динамика болезни среди взросых обоих полов. ВОЗ полагает, что около 10% населения, страдающего кожными поражениями, страдает именно от атопического дерматита, который нередко переходит со временем в атрофический из-за постоянных иммунных атак на клетки дерма.
Какие характерные отличия имеет, как выглядит и чем опасен данный вид дерматита на фоне прочих поражений дермы?
Атопический дерматит имеет код по МКБ 10 L20.
Основные особенности следующие:
- вариативность симптоматической картины в зависимости от возраста;
- вариативность симптоматической картины на индивидуальном уровне, это, порой, затрудняет диагностику, делает проблематичным исключить схожие кожные патологии;
- чрезвычайная сильная спайка симптоматических проявлений с двумя факторами – сезонность и психосоматика, например холодный период и сильный стресс;
- у детей могут наблюдаться неспецифические покраснения кожи, в первую очередь, на щеках – это диатез аллергенной природы, но нередко он является началом «аллергического марша»;
- примерно в 30% случаев у заболевших взрослых дополнительно регистрируется бронхиальная астма, в 20% – аллергический ринит, в 10% – поллиноз (аллергия на пыльцу различных растений), также может добавиться аллергический конъюнктивит;
- частые рецидивы способны давать осложнения, например, такую известную проблему, как вторичная инфекция.
Отвечая на вопрос «заразен ли дерматит атопического характера» можно с уверенностью сказать, что пациент не представляет опасности для окружающих.
Формы атопического дерматита выделяются достаточно условно. Дело в том, что первопричины и основные механизмы развития одинаковы для всех форм болезни.
Локализация высыпаний и кожных изменений (лихенизация) сильно зависит от возраста пациента.
Поэтому первая классификация – возрастная:
- Младенческая (младше 3 лет).
– Основная локализация – на голове, поражение кожи головы начинается с высыпаний на щеках, на губах, затем обнаруживается на веках и даже на волосистой части головы (возникающий параллельно себорейный дерматит).
– На втором месте находятся коленно-локтевые сгибы, голени, на животе воспаление проявляется только при тяжёлом, генерализованном течении. - Детская (младше 10 лет).
– Поражаются локтевые складки, внутренняя сторона коленного сустава, ушные раковины и заушное пространство, шея (преимущественно задняя сторона), запястья. - Подростковая (11-16 лет).
– Высыпания сосредотачиваются на верхней половине туловища – на животе, верхних конечностях, шее, лице. - Взрослая (от 16 лет).
– На руках у взрослых пациентов проявления отмечаются весьма часто, другая распространённая область кожного воспаления – спина, особенно зона лопаток, на лице патология очень «любит» область уголков губ.
– Атопический дерматит на лице у взрослых пациентов регистрируется нечасто.
По характеристикам кожных проявлений:
- экссудативная форма – в чистом виде характерна для младенческой формы, выглядит как небольшое аморфное покраснение, на котором через некоторое время возникают и быстро лопаются маленькие серозные пузырьки, оставляя мокнущие, неглубокие эрозии;
- эритематозно сквамозная форма – характерна для возрастных форм, сыпь проявляется густо-красными пятнами с достаточно чёткими границами и неправильными очертаниями, пятна заметно выступают бляшками над поверхностью здоровой кожи, на пятнах и среди них отмечаются папулёзные скопления, а также постоянное шелушение и чешуйчатое отслаивание эпидермиса;
- пруригинозная форма – могут наблюдаться элементы двух предыдущих форм, но выявляется тенденция к локализации сыпи на разгибательных поверхностях конечностей, плюс отмечается особо сильный зуд.
Патогенез носит обобщенный характер в первичных механизмах развития, но пусковые факторы у разных возрастов разные:
- пищевая аллергия – младенческий возраст;
- пищевая, лекарственная, контактная и воздушно-капельная аллергия – детский, подростковый возраст;
- контактная аллергия – взрослые.
Нет классификационной сегрегации на хроническую и острую форму, поскольку патология носит хронически-рецидивирующий характер.
Причины атопического дерматита до сих пор полностью неизвестны. В сценарии развития болезни выявлены основные процессы, происходящие на иммунологическом, биохимическом и физиологическом уровне.
Основные причины развития болезни:
- генетическая склонность – один из главных факторов, риск заболеть возрастает в 3-4 раза, если страдают оба родителя пациента;
- регулярное воздействие химических агентов, объективно обладающих раздражающим свойством, например, строительные краски или растворы;
- аналогичное воздействие агентов, считающихся «классическими аллергенами» (цветочная пыльца, тополиный пух, шерсть);
- заболевания или лекарственная терапия, нарушающая функции желёз внутренней секреции, следовательно, и гормональный фон (диабет, Базедова болезнь, гормонотерапия, химиотерапия);
- неблагоприятные условия внешней среды: континентальный климат, загрязнённая индустриально-городская среда;
- неблагополучный образ жизни: плохое питание, недостаточный сон, регулярные стрессы, курение, алкоголизм.
Распространенность заболевания имеет наиболее высокие показатели в крайне жёстких индустриальных условиях, где сочетается сильное урбанистическое и промышленное загрязнение. Это крупные города США, России, Китая. В России добавляется неблагоприятный фактор в виде резко континентального климата во многих регионах.
Схемы развития болезни под влиянием внешних негативных факторов слабо изучены. Определено, что повышенное содержание в регулярно употребляемой пище транс-жиров (чипсы, фаст-фуд) увеличивает риск возникновения не менее чем на 20%.
Атопический дерматит имеет симптомы, многие из которых похожи на симптомы иных кожных патологий. Однако всегда сразу можно исключить целые классы болезней.
Например, экземы, при которых обязателен симптоматический полиморфизм, а при дерматитах проявления возникают упорядоченно, один за другим.
Выше уже говорилось о различиях в локализации высыпаний, аллергической сыпи между взрослыми и детьми. На лице у взрослых риск появления кожных поражений при таком дерматите достаточно низок. Но симптомы различаются не только по возрасту.
Многое зависит от стадии заболевания:
- Начальная.
– Характеризуется сильным зудом, небольшим покраснением участка кожи, зуд может предшествовать даже покраснению. - Острая.
– Считается, что обострение начинается с появления скоплений серозных пузырьков и папул.
– После их разрешения остаются мокнущие мелкие эрозии, покраснение превращается в полноценную эритему, воспалённая зона и язвочки покрываются буроватыми, сероватыми корками.
– Отмечается сильное шелушение свежей кожи после отпадения корок, зуд сохраняется, гнойный экссудат возникает при присоединении вторичной инфекции (золотистый стафилококк, стрептококки). - Хроническая.
– Всё зависит от того, вошла ли болезнь в полную ремиссию или нет.
– При неполной ремиссии возможно подспудное течение со смазанной симптоматикой, в местах поражения имеются пятнистые участки (гипо- и гиперпигментация), кожные утолщения, углубления кожного рисунка.
– В местах сгиба часто возникает атрофия кожного покрова, что приводит к постоянным микротравмам.
Это лишь те симптомы, которые затрагивают дерму и эпидермис. Но ещё одно отличие «взрослого» атопического дерматита – слабо выраженные системные проявления.
- повышение температуры тела;
- дисбактериоз;
- головные боли.
Хотя при сильных иммунных атаках бывают и они.
Бронхиальная астма вызывает удушье, усиливающее интоксикацию организма. При затрагивании иммунными атаками волосистой части головы могут повреждаться клетки волосяных луковиц. Часто проявляется как начинающаяся алопеция.
Диагностика атопического дерматита является «палкой о двух концах». Патология при выраженном поражении дермы хорошо узнаваема. Но в рамках атопической триады, особенно в сочетании с иными болезнями кожи и нарушениями работы органов пищеварения атопический дерматит может вуалироваться.
Серьёзное значение имеет дифференциальная диагностика, направленная на исключение похожих заболеваний или похожих симптомов при патологиях внутренних органов.
- клинический осмотр пациента, изучение анамнеза;
- общий и специальный анализ крови (на биохимию, на иммуноглобулины);
- кожные аллергические пробы;
- кожные микробиологические соскобы для проверки наличия вторичной инфекции.
При необходимости назначают обследование ЖКТ. В ещё более редких случаях – колоноскопия.
Это бывает необходимо для установления связи между возможными хроническими воспалениями в ЖКТ и кожными высыпаниями.
Люди столкнувшиеся с атопическим дерматитом, начинают думать как его лечить.
А юношей призывного возраста интересует берут ли в армию с таким заболеванием.
Разобраться с этими вопросами помогут следующие специалисты:
В случае присоединения выраженной вторичной инфекции, образования свища или карбункула требуется помощь:
- инфекциониста – часто человек сначала идёт к нему, чтобы определить, заразен или нет, ведь многие люди дерматит поначалу принимают за какую-то инфекцию;
- хирурга.
А если у пациента заболевание провоцируется пищевой аллергией, то диета и консультации диетолога также окажутся необходимы.
При дерматите, или когда имеет место экзема, чья этиология носит эндогенный характер, призывник может получить военный билет с категорией «В» (ограниченно годен) и «Д» (не годен).
Однако если атопический дерматит находится в достаточной ремиссии, т.е. не было ни одного обострения последние 3 года, ситуация усложняется. Ещё хуже, если история болезни призывника недостаточно полная. Т.е. нет записей в медкарте о постоянных наблюдениях у лечащего врача, отсутствует эпикриз из кожно-венерологическом диспансера (КВД).
Чтобы получить хотя бы категорию «В», необходимо:
- в последние 3 года происходило минимум одно сильное обострение или несколько умеренных, причём в мед. карточке должны быть полные данные о них;
- умеренные проявления болезни на данный момент, кожа не должна выглядеть полностью здоровой, требуются или диффузные, умеренные высыпания на большой площади или хорошо заметный очаг поражения на ограниченном участке, например, на запястье.
Категория «Д» даётся при регулярных тяжёлых обострениях с интервалом в 7-8 месяцев или меньше, с большими зонами кожного поражения и выраженной лихенизацией.
Атопический или атипичный дерматит у взрослых может стать причиной серьёзных сдвигов в образе жизни. Но окончательный диагноз ставит лечащий врач.
Самолечение не рекомендуется. Как уже говорилось, изучение данной патологии на 80% занимается дерматовенерология. Здесь дерматолог – тот врач, который утверждает окончательный диагноз и определяет курс лечения.
Советы врача аллерголога иммунолога имеют такое же весомое значение, как и дерматолога. Ведь, фактически, именно иммунолог занимается разбором ключевых механизмов.
Данный специалист консультирует, например, относительно гормонотерапии, приёма иммуносупрессивных препаратов, особых моментов аллергических реакций.
Атопический дерматит и прививки – тема, не имеющая однозначной трактовки в отечественной медицине. Вероятно потому, что здесь требуются системные углублённые исследования реакции сенсибилизированного организма на ограниченные дозы вирусного или бактериального патогена (содержание прививки).
Вакциной можно спровоцировать усиленный иммунный ответ, что приведёт к обострению болезни. Конечно, дети намного сильнее подвержены побочным действиям, после вакцинации, по сравнению с взрослыми.
Во время ремиссии прививку, в целом, делать допустимо, но рекомендуется соблюсти ряд превентивных мер:
- за пару дней до прививки начать принимать профилактические дозы антигистаминных средств;
- пить достаточно жидкости, чтобы не допустить накопления аллергических метаболитов в организме;
- исключить из рациона продукты питания, которые находятся под подозрением как потенциальные аллергены;
- делать прививку следует утром или в первой половине дня.
В период сильного обострения прививки крайне не рекомендованы. Даже если подходит срок прививания. Чтобы не допустить развития осложнения.
Реакция манту у больных зачастую бывает ложноположительная. Это надо учитывать.
Атипичный дерматит в 99% всех случаев подразумевает лечение консервативное, которое делится на:
- медикаментозное – локальное (наружное) и системное (таблетки, уколы, капельницы);
- физиотерапевтическое;
- лечение народными средствами;
- санаторно-курортное лечение.
Полностью избавиться от этого заболевания пока невозможно. Вылечить на 100% атопический дерматит, как и прочие болезни, основанные на генетическом и иммунном факторах, современная медицина не в состоянии.
Основу лечения составляют препараты, направленные на купирование воспалительных процессов и торможения развития каскадной аллергии.
- Любая гормональная мазь на основе различных ГКС (Бетаметозон, Кортизол и пр.):
– Акридерм, Тридерм, Элоком.
– Адвантан, Синафлан, Локоид. - Негормональные мази на основе различных НПВС и растительных протекторов:
– Ауробин, Эплан, Дермарэф, Биопин, Магнипсор; - Противоаллергические, антигистаминные средства 1-3 поколений, как правило, это таблетки:
– Супрастин, Лоратадин, Дезлораатадин (Эриус, новое средство 3 поколения), Тавегид, Диазолин, Зиртек, Цетрин, Никомед, Рупафин (Эббот).
– Плюс довольно эффективным противоаллергическим, антитоксическим и одновременно обеззараживающим средством является тиосульфат натрия (р-р для внутривенных капельниц).
Видно, что лечение кожного заболевания представлено местной и системной терапией.
Мази от атопического дерматита у взрослых применимы и к детям, но в меньших дозах.
При тяжёлом обострении назначается курс гормональных препаратов в виде:
- таблеток (Метилпреднизолон);
- внутримышечных уколов (Дексаметазон);
- капельниц (Преднизолон).
Список препаратов, направленных на купирование действия гистамина, сильно различается из-за широкого ассортимента.
Умеренное воспаление прекрасно купируется негормональной мазью, среднее и выраженное требует применения наружных средств с глюкокортикостероидом.
Чем дополнительно мазать поражённую кожу для повышения её регенерации:
- Эмоленты при атопическом дерматите.
– Это косметические средства (не лекарства!), которые создают на поверхности кожи защитную липидную плёнку, не позволяя дерме пересушиваться, нормализуют её рН, улучшают трофику.
– Крем Мустела, Судокрем, Эмолиум, Ла Кри, Ойлатум и т.д.
– Крем Эмолиум, например, содержит масла карите и макадамии, которые получают из австралийских орехов. - Увлажняющие крема.
– Это первая линия поддерживающей терапии, затем идут витамины, пребиотики и пробиотики, причём витаминизацию кожи проводят как снаружи (Бепантен, производное пантотеновой кислоты), так и изнутри (приём поливитаминных комплексов, активные пищевые добавки вроде Эубикора или Бифиформа). - Третья линия самая долговременная, она подразумевает индивидуальный подбор моющих и косметических средств (шампунь, гели для душа, мыла, лосьоны, средства для и после бритья), не оказывающих на кожу пациента раздражающего воздействия.
Заболевание может быть спровоцировано отравлением. Например, какими-то химическими веществами, попавшими в ЖКТ. В этом случае лечение начинают с вывода вредных веществ из организма. С этим хорошо справится Энтеросгель.
Еще одно проверенное средство – цинк. Препаратов с цинком сейчас существует немало. Лучше всего воспользоваться старым, ещё из советской медицины средством – цинковая мазь или цинковая паста. Цинк оказывается незаменим при сильно мокнущем поражении дермы, т.к. создаёт на коже подсушивающий слой.
Принципы лечения заключаются в воздействии на поражённые участки кожи различными физическими способами. В основном, электромагнитным полем, которое оказывает противомикробный и противовирусный, противовоспалительный, васкуляризационный и регенеративный эффект.
Отдельно выделяют криотерапию и плазмаферез. С помощью первого удаляют небольшие поражённые участки кожи (по аналогии с бородавками), а с помощью второго очищают кровь от аутоантител. Т.е. делают забор крови и вне тела отделяют форменные элементы и плазму, в которой и содержатся агрессивные иммунные агенты
Лечение атопического дерматита гомеопатией, как и сама гомеопатия в качестве медицинской дисциплины, находятся под большим вопросом.
Речь идёт, фактически, о лечении сверхмалыми дозами тех аллергенов и раздражителей, которые и запускают ненормальный иммунный ответ.
Но дело в том, что даже малые дозы аллергена, только усиливают воспалительный процесс. А сверхмалые дозы ничем не отличаются от плацебо, эффект которого также спорен и не доказан.
Гомеопатическое лечение не признаётся официальной медициной, а пациент должен помнить, что в подобных сферах оседает большое количество мошенников и шарлатанов.
Лечение атопического дерматита народными средствами используется как могучий, вспомогательный инструмент в общей программе терапии.
Народные рецепты способны остановить обострение болезни в самом начале. Помогают закреплять ремиссию. И значительно продлевают её во времени.
Все компоненты легко приобрести в ближайшей аптеке или супермаркете. Многие из них могут использоваться как средства для купания.
Примеры народных методов лечения:
- Березовый деготь.
– Используется в чистом виде для растирания на поражённых участках.
– Аналогично применяется в качестве составляющего готовых мазей (линимент Вишневского).
– Можно приготовить ванну (лучше из дистиллированной воды), засыпав в неё около 70 грамм дёгтя. Вода тёплая, но не горячая. Находиться в ванне следует не менее получаса. - Череда.
– Используются водные отвары и масляные или спиртовые настои.
– Все средства в разных дозировках пригодны для внутреннего употребления, но чаще используются для компрессов, примочек, ванн. - Облепиховое масло, вазелиновое масло и прочие масла.
– Все растительные масла подходят как для втираний, так и для употребления внутрь.
– Такие масла не только смягчают кожу, но и привносят практически все необходимые витамины.
– Вазелин является гипоаллергенным смягчающим средством, которым можно смягчать кожу при развитии вторичных аллергий (на лекарственные средства). - Лавровый лист.
– «Бабушкино» средство, имеющее противовоспалительные и обеззараживающие свойства.
– Можно делать водные настои или отвары, а можно перетёртый лавровый лист смешивать со сливочным маслом, чтобы получить отличную народную мазь. - Яичная скорлупа.
– Ещё одно средство, являющееся природным источником кальция, нехватка которого часто наблюдается у аллергиков.
– Отварное яйцо очищают, плёнку с внутренней стороны скорлупы удаляют, перетирают скорлупу до состояния муки.
– Употреблять перед едой 1-3 ч. ложки, предварительно добавив несколько капель лимонного сока. - Крахмальные ванны.
– Заваренный крахмал добавляется в тёплую ванну.
– Питательный и смягчающий эффект. - Липоевая кислота помогает или нет правильней всего ответит осторожная практика, ибо это индивидуально.
– Но рекомендуется принимать её в сочетании с витаминами группы В.
Разумеется, перед тем, как прибегнуть к народной медицине, надо поставить в известность своего лечащего врача.
Периоды обострений атопического дерматита можно свести практически на «нет», если наличествует полноценная профилактика. А таковая обязательно включает в себя лечебный санаторий/курорт.
Гидротерапия, солнечная терапия, воздействие йодобромных вод и море в целом, приводят к тому, что ремиссия при атопическом дерматите с вероятностью 50 на 50 станет бессрочной.
Схема лечения у каждого санатория своя – это ещё и рекламный ход. Но однозначно подразумевается снижение уровня сенсибилизации организма. Немалое значение уделяется психоневрологическому фактору, на улучшение которого санаторно-курортное лечение работает особенно тщательно.
Атопический дерматит при беременности образует ряд дополнительный специфических трудностей.
Лечение при беременности описываемой патологии сопряжено со следующими проблемами:
- У беременных стандартный набор лекарств вызывает негативные процессы в организме, опасные, прежде всего, для плода.
– В первый триместр, крайне не рекомендовано практически любое фармацевтическое лечение. - Диета мамы.
– У беременных происходят большие сдвиги в гормональном фоне, что подчас усиливает проявления дерматита.
– Для кормящих мам важно не допустить попадания съеденных аллергенов в организм ребёнка с грудным молоком. - При первых признаках схожих кожных поражений у ребёнка после того, как был введён прикорм, необходима срочная корректировка доп.питания.
– Одни врачи советуют до последнего держать младенца на грудном молоке, другие считают, что надо подобрать адекватные соевые смеси.
Рассмотрим основную таблицу продуктов подходящую пациентам.
Диета при атопическом дерматите у взрослых – это, прежде всего, гипоаллергенная диета.
Из меню выбрасываются продукты, считающиеся на 100% высокоаллергенными:
- курятина, морская рыба и морепродукты;
- свинина, говядина;
- цельное коровье молоко;
- жирное, острое, сильносолёное;
- перец чёрный и красный;
- цитрусовые;
- хурма;
- гранат, виноград, ананасы;
- дыни;
- мучное, пшеница и рожь;
- большинство ягод (клубника, малина, чёрная смородина, ежевика).
Особенности питания при данном заболевании в том, что некоторые продукты, если практика показала стойкую каскадную аллергию на них, выбрасываются из меню окончательно и навсегда. А некоторые можно употреблять с интервалами.
Например, в 3 дня. В понедельник пациент отобедал потенциально аллергической пищей. Значит, до пятницы больше её употреблять нельзя. Это называется ротационная диета. Она поможет сделать меню максимально «демократичным», выработав у организма, своего рода, привычку к аллергену.
К продуктам средней аллергенности относят:
- какао;
- банан;
- рыбий жир;
- калина;
- сливочное масло, оливковое масло;
- творог средней и большой жирности;
- картофель;
- арбузы;
- болгарский перец;
- яйца;
- козье молоко при дерматите условно допустимо.
Но, увы, случается так, что подходит только строго диетическое питание.
В этом случае рацион питания формируется только из гипоаллергенных продуктов:
- оленина, конина, баранина;
- кабачки, патиссоны;
- сливы;
- шпинат;
- крыжовник;
- яблоки (зелёные и жёлтые);
- миндаль;
- черника;
- тыква и репа;
- натуральные чаи, особенно зелёный чай;
- кефир, нежирный творог.
Стоит свести к минимуму употребление алкоголя.
Купание при атопическом дерматите должно быть щадящим:
- не использовать жёсткие мочалки;
- моющие средства – все гипоаллергенные;
- долго купаться в слишком тёплой воде не рекомендуется;
- вытираться следует мягким полотенцем не растирая кожу.
В период обострений категорически не следует посещать солярий или ходить в бассейн.
Профилактика подразумевает грамотный уход за кожей. Особенно зимой.
- Предотвращение шелушения и образования корочек достигается с помощью увлажняющих кремов и натуральных масел.
- По возможности стоит переехать на ПМЖ в более мягкий климат.
- Пожилым людям при тяжёлом течении болезни может потребоваться сестринский уход вне стен стационара.
В этом случае, и вообще при выраженной кожной деструкции пациент имеет право претендовать на инвалидность. Хотя стоит предупредить заранее, получить хотя бы третью рабочую группу на практике ещё сложнее, чем получить официальный отвод от армии.
Атопический дерматит, если его толком не лечить, может привести ко многим осложнениям: вторичная инфекция, атрофический дерматит, свищеобразные поражения дермы и даже онкология кожных покровов. Клиника становится ещё более тяжёлой, и может буквально лишить человека дееспособности. В целом, патология считается хронической и не подлежит 100% устранению.
источник
При устранении причин атопического дерматита не обойтись без использования витаминных добавок. Но то, какие именно витамины при атопическом дерматите помогают лечению, зависит от недостатка. Диагностировать его можно после сдачи анализов.
 Группы витаминов, которых не хватает при дерматите
Группы витаминов, которых не хватает при дерматите
При атопическом дерматите всегда возникает недостаток:
- витамин С – отвечает за выработку интерферона, при недостатке которого наблюдается недостаточная стабилизация лизосом;
- витамин А – при его нехватке плохо регулируются макрофаги, клеточные реакции становятся нестандартными;
- витамины B1 и B6 – вызывают недостаток иммунитета, клеток Т.
В группе витаминов B именно вид B6 отвечает за основную защиту кожу, при его недостатке сильно поражается кожа.
Для лечения атопического дерматита витамин детям и взрослым вводят по 0,01 г внутримышечно каждый день. Можно принимать таблетки до 3 раз в сутки, но инъекции считаются более действенным лечением.
Витамин B1 провоцирует кожный зуд, при дерматите можно есть злаки, дрожжи и хлеб, чтобы ликвидировать его нехватку. Если же не достает витамина B2, то это отражается на метаболистических процессах. Когда углеводы, белки и жиры перестают усваиваться в должной степени, развиваются трещины, сухость.
Ешьте зерновые культуры, листовые овощи, хлеб. Употребляйте творог, молокой и сыры. Содержится B2 в яйцах, рыбе и печени.
При недостатке витамина B5 показано потребление риса, картофеля, мяса и печени. Проявляется дефицит компонента сухостью и шелушением, которые усиливаются под действием солнца. Среди других витаминов:
- Ретинол (А). При дефиците развиваются аллергические реакции и сухость. Для восстановления советуют яйца, рыбу, молоко, желтые овощи и фрукты.
- Аскорбиновая кислота (С). Недостаток проявляется проблемами с иммунитетом. Могут развиваться дополнительные инфекционные процессы. Содержится в киви, смородине и шиповнике. Богаты веществом цитрусы, шпинат, лук и горошек.
- ВитаминD. Если при атопическом дерматите не хватает витамина D, то у человека появляются крупные поражения кожи. В лечении болезни выполняет важную функцию, так как стимулирует иммунитет. Входит в состав молочных продуктов, рыбы, растительных масел.
- Пантеновая кислота (B3). Вещество незаменимо для нормального обмена веществ и регенерации кожных клеток. Повышенное включение в рацион человека с атопическим дерматитом поможет избавиться от причин болезни. Содержится в желтках, курице, молочных продуктах, цветной капусте. Богаты витамином B3 листовые овощи и горох, а также рыбная икра.
- Биотин (H). В лечении дерматита помогает усвоению аминокислот и жиров, восстанавливает естественные функции кожи. При недостатке средства дерматит распространяется на руки, лицо, ноги. Содержится в почках, печени, грибах, дрожжах и бобах.
Принимать витамины при атопическом дерматите нужно правильно, иначе они навредят здоровью.
Вещество начинает синтезироваться в организме под действием солнечных лучей, если исходного материала достаточно. Некоторые пациенты с атопическим дерматитом стремятся загорать как можно больше. Но делать категорически запрещается, ведь ультрафиолет вызывает ожоги и усиливает атопический дерматит.
При развитии атопического дерматита у взрослых витамины обычно назначаются доктором, но только после выявления аллергенов. Из-за провоцирующих иммунитет волокон в большинстве случаев и развивается патология. Особенно важно исключать пищевые аллергены. Несмотря на то что в рыбе и грибах содержатся другие полезные витамины, в том числе D, на них могут развиваться острые аллергические реакции.
Одиночное применение витамина E при атопическом дерматите или использование добавок с добавлением ретинола, D, веществ группы B невозможно без консультации доктора. Для успешной терапии часто назначаются комплексы, которые не используются для профилактики авитаминоза.

Специализированные комплексы витаминов, пить которые при атопическом дерматите советуют иммунологи, содержат множество уникальных веществ. Одно из таких средств – «Пикамилон». Он обладает повышенной эффективностью при терапии заболевания:
- относится к группе ноотропов безопасного действия;
- регулирует работу нервной системы;
- для повышения эффективности можно использовать внутримышечно;
- эффективнее никотинамида;
- быстро устраняет зуд и другие эффекты атопического дерматита.
Принимают лекарство по 1 таблетке 2-3 раза в сутки. Курс лечения ограничивается максимум 2 месяцами. Внутримышечно вводят 10% по 2 мл в течение 1 месяца.
Жирорастворимый витамин D регулирует работу до 200 генов в человеческом теле. Почти всегда недостаток вещества приводит к развитию атопического дерматита. Наблюдается проблема с этим компонентом при дерматитах, вызванных другими причинами.
При лечении атопического дерматита у взрослых и детей часто назначают дополнительные вещества:
- линолевая кислота – останавливает гиперемию и новые высыпания, зуд, шелушение;
- олеиновая кислота – применяется для блокировки выхода гистамина из клеток, за счет чего сокращается зуд.
Применяются кислоты в основном в капсульном виде вместе с другими средствами – витамином D, комплексными добавками.
Для получения оптимального количества всех минеральных веществ и витаминов необходимо соблюдать диету, богатую растительными жирами, постными сортами мяса, морской рыбой. А вот продукты-аллергены необходимо минимизировать (по особым показаниям исключают грибы, яйца, ягоды).
Грамотный подбор витаминов после анализов крови, соблюдение режима и применение препаратов для снятия симптомов атопического дерматита – эффективный подход к терапии с минимум побочных проявлений.
источник
При устранении причин атопического дерматита не обойтись без использования витаминных добавок. Но то, какие именно витамины при атопическом дерматите помогают лечению, зависит от недостатка. Диагностировать его можно после сдачи анализов.
При атопическом дерматите всегда возникает недостаток:
- витамин С – отвечает за выработку интерферона, при недостатке которого наблюдается недостаточная стабилизация лизосом;
- витамин А – при его нехватке плохо регулируются макрофаги, клеточные реакции становятся нестандартными;
- витамины B1 и B6 – вызывают недостаток иммунитета, клеток Т.
В группе витаминов B именно вид B6 отвечает за основную защиту кожу, при его недостатке сильно поражается кожа.
Для лечения атопического дерматита витамин детям и взрослым вводят по 0,01 г внутримышечно каждый день. Можно принимать таблетки до 3 раз в сутки, но инъекции считаются более действенным лечением.
Витамин B1 провоцирует кожный зуд, при дерматите можно есть злаки, дрожжи и хлеб, чтобы ликвидировать его нехватку. Если же не достает витамина B2, то это отражается на метаболистических процессах. Когда углеводы, белки и жиры перестают усваиваться в должной степени, развиваются трещины, сухость.
Ешьте зерновые культуры, листовые овощи, хлеб. Употребляйте творог, молокой и сыры. Содержится B2 в яйцах, рыбе и печени.
При недостатке витамина B5 показано потребление риса, картофеля, мяса и печени. Проявляется дефицит компонента сухостью и шелушением, которые усиливаются под действием солнца. Среди других витаминов:
- Ретинол (А). При дефиците развиваются аллергические реакции и сухость. Для восстановления советуют яйца, рыбу, молоко, желтые овощи и фрукты.
- Аскорбиновая кислота (С). Недостаток проявляется проблемами с иммунитетом. Могут развиваться дополнительные инфекционные процессы. Содержится в киви, смородине и шиповнике. Богаты веществом цитрусы, шпинат, лук и горошек.
- ВитаминD. Если при атопическом дерматите не хватает витамина D, то у человека появляются крупные поражения кожи. В лечении болезни выполняет важную функцию, так как стимулирует иммунитет. Входит в состав молочных продуктов, рыбы, растительных масел.
- Пантеновая кислота (B3). Вещество незаменимо для нормального обмена веществ и регенерации кожных клеток. Повышенное включение в рацион человека с атопическим дерматитом поможет избавиться от причин болезни. Содержится в желтках, курице, молочных продуктах, цветной капусте. Богаты витамином B3 листовые овощи и горох, а также рыбная икра.
- Биотин (H). В лечении дерматита помогает усвоению аминокислот и жиров, восстанавливает естественные функции кожи. При недостатке средства дерматит распространяется на руки, лицо, ноги. Содержится в почках, печени, грибах, дрожжах и бобах.
Принимать витамины при атопическом дерматите нужно правильно, иначе они навредят здоровью.
Вещество начинает синтезироваться в организме под действием солнечных лучей, если исходного материала достаточно. Некоторые пациенты с атопическим дерматитом стремятся загорать как можно больше. Но делать категорически запрещается, ведь ультрафиолет вызывает ожоги и усиливает атопический дерматит.
При развитии атопического дерматита у взрослых витамины обычно назначаются доктором, но только после выявления аллергенов. Из-за провоцирующих иммунитет волокон в большинстве случаев и развивается патология. Особенно важно исключать пищевые аллергены. Несмотря на то что в рыбе и грибах содержатся другие полезные витамины, в том числе D, на них могут развиваться острые аллергические реакции.
Одиночное применение витамина E при атопическом дерматите или использование добавок с добавлением ретинола, D, веществ группы B невозможно без консультации доктора. Для успешной терапии часто назначаются комплексы, которые не используются для профилактики авитаминоза.
Но поливитамины с усиленным составом иногда рекомендуются докторами (например, комплекс с повышенным вхождением группы B). Среди стандартных комплексов выбирают: «Витрум», «Центрум», «Алфавит», «Компливит».
Специализированные комплексы витаминов, пить которые при атопическом дерматите советуют иммунологи, содержат множество уникальных веществ. Одно из таких средств – «Пикамилон». Он обладает повышенной эффективностью при терапии заболевания:
- относится к группе ноотропов безопасного действия;
- регулирует работу нервной системы;
- для повышения эффективности можно использовать внутримышечно;
- эффективнее никотинамида;
- быстро устраняет зуд и другие эффекты атопического дерматита.
Принимают лекарство по 1 таблетке 2-3 раза в сутки. Курс лечения ограничивается максимум 2 месяцами. Внутримышечно вводят 10% по 2 мл в течение 1 месяца.
Жирорастворимый витамин D регулирует работу до 200 генов в человеческом теле. Почти всегда недостаток вещества приводит к развитию атопического дерматита. Наблюдается проблема с этим компонентом при дерматитах, вызванных другими причинами.
При лечении атопического дерматита у взрослых и детей часто назначают дополнительные вещества:
- линолевая кислота – останавливает гиперемию и новые высыпания, зуд, шелушение;
- олеиновая кислота – применяется для блокировки выхода гистамина из клеток, за счет чего сокращается зуд.
Применяются кислоты в основном в капсульном виде вместе с другими средствами – витамином D, комплексными добавками.
Для получения оптимального количества всех минеральных веществ и витаминов необходимо соблюдать диету, богатую растительными жирами, постными сортами мяса, морской рыбой. А вот продукты-аллергены необходимо минимизировать (по особым показаниям исключают грибы, яйца, ягоды).
Грамотный подбор витаминов после анализов крови, соблюдение режима и применение препаратов для снятия симптомов атопического дерматита – эффективный подход к терапии с минимум побочных проявлений.
Патологии кожи аллергического характера доставляют пациенту внутренний дискомфорт и косметический дефект. Лечение дерматита у взрослых возможно официальными медицинскими препаратами и народными средствами против всех кожных проявлений болезни. Подход к проблеме со здоровьем комплексный. Изначально определить главный аллерген, устранить патогенный фактор. Потом можно использовать по назначению мази при атопическом дерматите у взрослых.
Как лечить дерматит у взрослых
Заболевание имеет аллергическую природу, поэтому любое лечение начинается с диеты и полного исключения потенциального аллергена и дополнительного приема антигистаминных средств. Врач внимательно изучает внешнюю симптоматику дерматита, рекомендует пройти клиническое и лабораторное обследование для уточнения формы недуга, особенностей интенсивной терапии. При дерматит вид больного оставляет желать лучшего, поэтому действовать рекомендуется незамедлительно.
Лечение атопического дерматита у взрослых
Дерматит – это следствие интоксикации организма, поэтому его лечение у взрослых пациентов и детей должно быть комплексным. Действие аллергена врачи подавляют антигистаминными средствами, но их перорального приема порой не хватает, чтобы окончательно исцелиться. Вот какие лекарственные средства требуется включить в лечение дерматита у взрослых:
- Детоксикационные препараты: Полифепан, активированный уголь, Полисорб, Энтеросгель, Фильтрум СТИ.
- Антигистаминные средства от дерматита: Кларитин, Фенистил, Супрастин, Л-Цет, Цетрин, Зиртек, Телфаст, Лоратадин.
- Не гормональные мази: Протопик, Эплан, Фенистил, Элидел, Лостерин, Дестин, Тимоген, Нафтадерм, Видестим, Айсида.
- Гормональные мази для эффективного лечения осложненной формы дерматита у взрослых: Элоком, Акридерм, Целестодерм.
- Местные антисептики для снятия симптомов воспаления у взрослых: Линкомициновая и Эритромициновая мазь, Целестодерм.
- Антибиотики для применения внутрь при осложнениях дерматита: Ровамицин, Доксициклин, Сумамед, Зитролид, Эритромицин.
- Пробиотики: Бифидобактерин, Линекс, Лактобактерин, Аципол для восстановления микрофлоры кишечника у взрослых при дерматите.
Основным раздражителем в такой клинической картине являются солнечные лучи и повышенная чувствительность организма к таковым. Кожа после заражения будет выглядеть неоднородной, бугристой, а пациент испытывает острое ощущение зуда, жжение, жалуется на повышенную отечность воспаленной кожи. В качестве эффективного лечения рекомендовано использование таких медицинских препаратов:
- Для устранения провоцирующего фактора показано использовать средства с метилурацилом или цинком.
- Для продуктивного восстановления поврежденной дермы предписан спрей Пантенол наружно на очаги патологи.
- Для укрепления ослабленного иммунитета уместны витамины групп С, Е, А, В и препараты с х содержанием.
Лечение контактного дерматита
Фотодерматит – это атипичная форма контактного дерматита, который связан непосредственным взаимодействием с провоцирующим фактором из окружающей среды. Основная задача пациента – исключить контакт с раздражителем, медикаментозно убрать внешние симптомы заболевания, устранить их зависимость в будущем. Врач может назначить следующие лекарственные средства:
- Кортикостероиды: крема Адвантан, Элоком, Локоид.
- Антигистаминные средства: Цетрин, Эриус, Кларитин, Зиртек.
- Местные антисептики: жидкость Бурова.
Когда на голове появляются жирные чешуйки, которые периодически зудят и чешутся, возникает подозрение на себорейный дерматит. Это следствие повышенной активности в организме дрожжевого грибка, который питается кожным салом. Себорейный дерматит преобладает у детей первых дней жизни, крайне редко встречается у взрослых. Очаги патологии у взрослых наблюдаются на веках, во всех складках на коже.
Чтобы скорее вылечиться от себорейного дерматита, характерные чешуйки положено ежедневно обрабатывать оливковым маслом, чтобы быстро и безболезненно они отпадали. Дополнительно показано пересмотреть питание, исключить из суточного рациона жирные, острые и копченые продукты питания. Можно использовать специальные лечебные шампуни, чтобы увлажнять сухую кожу, склонную к шелушению.
Лечение аллергического дерматита
При поражении кожных покровов возникает подозрение на аллергическую реакцию организма. Это одна из форм дерматита у взрослых, которая для устранения патологического процесса требует пересмотра повседневного питания. Синтетические компоненты в еде, полуфабрикаты и консерванты положено полностью вывести из суточного меню, поскольку чаще они становятся теми самыми раздражителями. Лечебное питание включает растительную пищу, как источник антиоксидантов и природной клетчатки.
Пищевой дерматит у взрослых
Такая форма дерматита является хронической, а пациент переходит в категорию вечных «аллергиков». Чтобы поддерживать общее состояние здоровья, необходимо регулярно выполнять лечебные и профилактические мероприятия. Компоненты блюд должны быть гипоаллергенными, иначе характерная сыпь на разных участках дермы будет беспокоить пациента все чаще и чаще. Аллергенами чаще являются красные овощи и фрукты, полуфабрикаты и консерванты, цитрусовые и ягоды.
Правильное лечение дерматита начинается с продуктивного устранения опасного аллергена, который проник в организм с пищей или через дыхательные пути с дальнейшим распространением по системному кровотоку. Кроме того, заражение токсическим веществом может проходить инъекционно. Для продуктивного лечения требуется однозначно гипоаллергенная диета, прием витаминов. Имеется постоянная схема интенсивной терапии для взрослых, которая на практике предусматривает следующие направления:
- домашнее применение очистительных клизм для продуктивного выведения продуктов интоксикации;
- внутренний прием энтеросорбентов, диуретиков, которые тоже выводят из крови и других биологических жидкостей токсины;
- введение раствора тиосульфата натрия, хлористого кальция внутривенно с целью укрепить ослабленный иммунитет;
- прием антигистаминных препаратов перорально: Цетиризин, Тавегил, Лоратадин, Кларитин, Хлоропирамин;
- употребление глюкокортикостероидов в виде Преднизолона и его производных в тяжелых клинических картинах.
Чем лечить дерматит на теле у взрослого
Если болезнь выявлена на ранней стадии, использования антигистаминных средств внутрь и наружно – этого лечения вполне хватает. В осложненных клинических картинах с появлением гнойных ран и экссудативной сыпи необходим пероральный прием антибиотиков в форме таблеток, использование кортикостероидов наружно. Если признакам дерматита предшествует повышенная активность грибковой инфекции, лечение должно проходить с участием противогрибковых средств.
Гормоны пить или антибиотики – решает лечащий врач, исходя из особенностей клинической картины. Если осложнения отсутствуют, взрослому пациенту перорально назначают антигистаминные средства. Это таблетки Кларитин, Лоратадин, Цетрин, Супрастин, Фенистил, Л-Цет, Тавегил и прочие. Курс интенсивной терапии варьируется в пределах 7-14 дней, корректируется врачом в индивидуальном порядке. Если одно лекарство от аллергии не подходит, его необходимо заменить, учитывая совместимость организма с активными компонентами.
Дополнительно обратить внимание на представителей следующих фармакологических групп:
- сорбенты: Энтеросгель, активированный уголь;
- пробиотики: Линекс, Бифидумбактерин, Хилак Форте;
- антибиотики: Ровамицин, Доксициклин, Сумамед, Зитролид, Эритромицин;
- противовирусные препараты: Ацикловир, Фамвир, Валтрекс, Алпизарин;
- поливитаминные комплексы от дерматита.
Дерматит появляется не только на лице, присутствие характерной сыпи не исключено на спине, ягодицах и других частях тела. Если прием таблеток убивает болезнетворную инфекцию изнутри, то наружное использование кремов и мазей помогает продуктивно устранить косметический дефект, сократить интенсивность неприятных ощущений, полностью исключить дискомфорт из своей повседневной жизни. Вот, какие медикаменты врачи назначают при лечении дерматита у взрослых:
- противовоспалительные препараты: Элоком, Дипросалик или Акридерм;
- местные средства для регенерации кожных покровов: Солкосерил, Д-пантенол, Бепантен;
- кортикостероидные препараты: Элоком, Афлодерм, Локоид, Адвантан.
- противогрибковые средства: Тридерм, Пимафукорт;
- местные антибиотики: эритромициновая мазь;
- противомикробные составы: Фукорцин;
- местные антисептики.
Использование препаратов растительного происхождения уместно в составе комплексного лечения, поскольку их самостоятельное применение для взрослых дает, скорее, посредственный результат. При дерматите положительную динамику обеспечивают фитопрепараты с ромашкой, чередой, мелиссой и зверобоем. Хорошо зарекомендовали себя такие медикаменты, как мазь на основе календулы, экстракт лекарственной ромашки, эфир из примулы вечерней, крапива двудомная.
Чтобы ускорить лечение дерматита у взрослых, необходимо пройти курс специальных процедур в условиях стационара. Такие сеансы назначает лечащий врач, он же оговаривает количество процедур для достижения желаемого эффекта. Вот, о чем необходимо знать каждому потенциальному аллергику:
- Электрофорез с инталом, димедролом, хлористым кальцием уменьшает ощущение зуда кожи, снимает отечность.
- Ультрафиолетовое облучение кожи для расслабления нервной системы и устранения неприятных симптомов дерматита.
- Аппликации с парафином или озокеритом для предотвращения массового шелушения пересушенной дермы.
- Электросон при нестабильности нервной системы и выраженных признакам хронической бессонницы при дерматите у взрослых.
Лечение дерматита у взрослых народными средствами
Устранить болезнь можно альтернативными методами, но на ранней стадии патологического процесса. Лечение дерматита успешно, если регулярно обрабатывать очаги патологии отварами ромашки аптечной, крапивы двудомной, череды. Состав готовится классическим методом – 1 ст. л. сырья на стакан воды, но количество готового лекарства зависит от обильности очагов патологии. Взрослый должен ежедневно выполнять домашние процедуры, дополнять их официальными методами.
Основная цель – устранить аллергены из суточного меню. При дерматите у взрослых и не только питание должно быть гипоаллергенным. Чтобы своевременно выявить раздражителя, во время очередного приступа дерматита для успешного лечения рекомендуется сдать анализ крови на исследование патогенной флоры. В суточном меню должна присутствовать растительная клетчатка, натуральные антиоксиданты, природные витамины.
Видео: Как вылечить атопический дерматит у взрослых
У меня пожизненный аллергический дерматит. Как только цветет амброзия, так на коже появляется мелкая сыпь, которая лишает покоя. В качестве лечения использую по 1 таблетке Кларитина трижды за сутки, дополнительно мажу высыпания Эколомом. Мне становится легче, всем взрослым рекомендую.
От дерматита принимаю таблетки Супрастин. Пару дней и пятна на коже вместе с зудом незаметно исчезают. Такое привычное для себя лечение провожу по несколько раз в год, поскольку за несколько лет аллергии так и не смогла определить, от чего она у меня регулярно появляется.
Для местного лечения атопического дерматита разработан широчайший спектр лекарственных и косметических средств. В частности, на фоне использования эмоллентов применяются гормонсодержащие кремы и мази. Необходимо отметить, что гормональные препараты имеют ограничения в продолжительности применения, так как при длительном использовании они вызывают истончение кожи и негативно сказываются на функции местного иммунитета.
С целью нормализации работы местного иммунитета врачи назначают препараты другой группы – ингибиторы кальциневрина. Механизм действия этих лекарств довольно сложен и связан с регуляцией ряда защитных реакций внутри кожи. Поэтому, как и местные гормональные препараты, они обычно назначаются под пристальным контролем врачей.
Ретинол- и токоферолсодержащие средства – еще одни препараты с доказанной эффективностью: входящих в их состав витамины А и/или Е обладают широким спектром свойств, положительно влияющих на состояние кожи и организма в целом. Так, витамин А (ретинол) способствует своевременной и физиологически обусловленной смене эпителия, стимулирует выработку коллагена, улучшает трофику тканйи и нормализует иммунный ответ. За нормализацию иммунитета (как местного, так и общего) отвечает и токоферол (витамин Е), который, кроме того, является антиоксидантом, антигипоксантом и необходим для нормальной работы ферментных систем, «запускающих» важнейшие биологические процессы, в том числе репарацию (восстановление) тканей.
Эффективность витаминов А и Е при лечении атопического дерматита и других заболеваний кожи существенно повышается, если применять их не только местно, но и как препараты общего действия. Для внутреннего применения может быть рекомендована как монотерапия ретинолом или токоферолом, так и их комплексный прием. В последнем случае оптимальным средством выбора следует считать АЕвит, каждая капсула которого содержит 100 000 МЕ витамина А и 100 мг витамина Е. Такая дозировка предполагает прием всего 1 капсулы в сутки в течение 30 дней. В случае необходимости возможно повторение курса витаминотерапии через 3-6 месяцев.
Важно только иметь в виду, что при атопии любое вещество может быть триггером аллергии. Среди факторов, способных спровоцировать развитие атопических дерматитов у взрослых, лечение (точнее, используемые лекарственные препараты) занимает далеко не последнее место. При этом особое внимание уделяется антибиотикам и противовоспалительным средствам, а также обезболивающим, витаминным и гормональным препаратам. Таким образом, прием АЕвита, как и подавляющего большинства других лекарств, требует от пациента с атопическим дерматитом повышенного самоконтроля, особенно в начале лечения.
Описываемая патология представляет собой негативную реакцию иммунитета, которая возникает немедленно в ответ на контакт с раздражителями. Распространенные причины атопического дерматита у взрослых:
- пылевые клещи;
- синтетические ткани и материалы;
- животный белок;
- цветочная пыльца;
- некоторые продукты;
- медикаменты.
Есть косвенные факторы, провоцирующие атопический дерматит – причины:
- смена климата и погодных условий;
- плохая экологическая обстановка;
- наследственность;
- содержание вредных химических соединений в воде и пище;
- подверженность инфекциям;
- нервные перегрузки и эмоциональные всплески;
- гормональные расстройства;
- токсикоз беременных;
- болезни желудочно-кишечного тракта;
- аутоиммунные патологии.
Клиническая картина рассматриваемого заболевания вариабельна, проявления и способы лечения зависят от возраста и активности иммунной системы человека, наличия у него других хронических проблем и типа аллергена. Характерные признаки атопического дерматита у взрослых включают:
- сильный зуд кожи;
- экзему;
- хейлит;
- конъюнктивит;
- сухость эпидермиса;
- воспаления на коже;
- мелкие волдыри;
- отечность;
- дерматит сосков;
- утолщение кожного покрова;
- истончение волос, особенно на затылке;
- выраженное выпадение бровей;
- потемнение эпидермиса на веках и удвоение складок;
- исчезновение продольных черт ногтей (они становятся будто полированными);
- покраснение стоп и трещины на них.
Дифференцировать инфантильную экзему и другие патологии, протекающие со схожими симптомами, могут опытные специалисты. Атопический дерматит у взрослых диагностируется накануне лечения следующими способами:
- общий анализ крови;
- консультация аллерголога и дерматолога;
- тестирование Фадиатоп;
- аллергические пробы;
- выявление иммуноглобулина Е и специфических антител в крови.
Терапия болезни разрабатывается доктором отдельно для каждого пациента. Перед тем, как лечить атопический дерматит у взрослого, врач попытается выяснить прямые причины рецидивов патологии и косвенные факторы, провоцирующие ее обострения. Терапевтические мероприятия предполагают прием системных медикаментов и нанесение наружных средств. Правильный рацион тоже может облегчить атопический дерматит у взрослых – лечение всегда включает соблюдение специальной гипоаллергенной диеты. Она требует исключения любой пищи и напитков, способных выступать в роли раздражителя.
Неосложненные формы инфантильной экземы подлежат терапии с помощью антигистаминных таблеток. Рекомендуется применять медикаменты 2-го поколения и старше, они не вызывают привыкания и сонливости. Действенные лекарства против атопического дерматита:
- Эбостин;
- Кларитин;
- Зиртек;
- Цетиризин;
- Лоратадин;
- Фексофенадин;
- Зодак и аналоги.
Часто диагностируется осложненный атопический дерматит у взрослых – лечение в таких ситуациях предполагает использование дополнительных средств, направленных на борьбу с вирусом (герпеса), грибками или патогенными микробами. Терапевтическая схема дополняется:
- сорбентами;
- антибиотиками;
- противогрибковыми;
- обезболивающими;
- противовоспалительными;
- седативными.
При наличии бактериального воспаления показано местное лечение – обработка пораженных участков антисептическими растворами. После этого наносятся специальные противомикробные мази при атопическом дерматите у взрослых:
- Целестодерм;
- Левомеколь;
- эритромициновая;
- линкомициновая;
- Элидел.
Быстро купировать высыпания и устранить зуд помогают кортикостероиды. Гормональные мази от атопического дерматита для лечения рецидивов:
- гидрокортизоновая;
- Элоком;
- Афлодерм;
- Дермовейт и другие.
Есть медикаменты для ускорения заживления повреждений эпидермиса, его увлажнения и лечения воспалительных процессов. Негормональные мази от атопического дерматита:
- метилурациловая;
- ихтиоловая;
- Солкосерил;
- Актовегин и аналоги.
Указанная форма местных препаратов необходима для смягчения ороговевшей кожи, устранения сухости и трещин. Эмоленты при атопическом дерматите помогают эффективно увлажнить эпидермис и восстановить его липидный барьер. Дополнительно они снимают зуд и раздражение, снижают выраженность реакций гиперчувствительности. С помощью данных медикаментов можно постоянно купировать и предупреждать атопический дерматит у взрослых – лечение включает использование следующих кремов:
- Трикзера;
- Липикар;
- Атодерм;
- Топикрем;
- Ксемоз;
- Тимоген;
- Протопик и другие.
Врачи неблагосклонно относятся к нетрадиционным вариантам терапии рассматриваемой болезни. Из-за них чаще ухудшается, а не облегчается атопический дерматит – народные средства даже на основе самого экологически чистого сырья могут стать сильными раздражителями. Во всех растениях и продуктах пчеловодства содержатся высокие концентрации биологически активных веществ, способных провоцировать приступы аллергии.
Некоторые доктора допускают к использованию местные натуральные препараты, чтобы купировать атопический дерматит у взрослых – альтернативное лечение в таких случаях предполагает приготовление специальных ванн. Они обеспечивают снятие зуда и смягчение эпидермиса, ускорение восстановления клеток и заживление трещин. Курсовое применение терапевтических ванн поможет предупредить рецидивы нейродермита.
- овсяные хлопья (молотые) или мука – 1-1,5 стакана;
- кора дуба – 255-275 г;
- ромашковые цветки – 1,5-2 стакана;
- вода – 1,5-1,7 л.
- Проварить дубовую кору на протяжении 10 минут под крышкой в эмалированной емкости.
- Добавить ромашку и настоять 15 минут.
- Смешать жидкость с овсяной мукой.
- Налить полученный состав в наполненную ванну.
- Полежать в ней до получаса.
- Частота процедур – 2 раза в неделю.
Описываемая патология часто обостряется в ответ на прием определенных продуктов и употребление некоторых напитков. Питание при атопическом дерматите должно быть максимально гипоаллергенным. Важно исключить из рациона все блюда, провоцирующие негативную иммунную реакцию и кожные высыпания. От алкоголя и других вредных пристрастий в целях повышения эффективности лечения придется полностью отказаться.
Разрешаются следующие продукты:
- крупы, особенно рисовая каша;
- нежирное мясо, преимущественно птица (курица, индейка), говядина и свиная вырезка;
- речная рыба;
- зеленые овощи;
- некислые фрукты;
- творог;
- сухари или вчерашний белый хлеб;
- пресная выпечка;
- мармелад;
- желе;
- растительные масла (для заправки салатов);
- супы на овощном бульоне;
- картофель;
- макароны (ограниченно);
- кисломолочные продукты;
- некрепкий чай;
- компоты и морсы.
Гипоаллергенная диета при атопическом дерматите у взрослых во время лечения исключает:
- жирную рыбу, мясо, птицу;
- копчености;
- мед;
- яйца;
- цитрусы;
- какао;
- землянику;
- шоколад;
- кофе;
- грибы;
- бобовые культуры;
- орехи;
- дыни;
- смородину;
- дыни;
- пряности;
- клубнику;
- мясные и рыбные бульоны;
- красные овощи;
- икру;
- консервы и маринады.
Основная роль в возникновении атопического дерматита принадлежит генетической расположенности, спонтанно проявляющейся чрезмерной чувствительности к различным белковым и небелковым веществам, которые способствуют выраженному нарушению барьерной функции кожных покровов. Когда даже первый контакт с аллергеном вызывает реакцию. Нерациональное вскармливание младенцев смесями на белке коровьего молока.
Среди членов семьи наследственный фактор передачи этого заболевания очень велик, поэтому если близкие родственники страдают бронхиальной астмой, различными видами дерматитов, аллергическим ринитом, то у детей вероятность развития этого заболевания равна 50%, а если оба родителя страдают атопическим дерматитом, то в 80% случаев дети унаследуют склонность к нему. Наибольшая вероятность проявления этого заболевания в первые 5 лет жизни ребенка. Эта генетическая предрасположенность чаще передается по материнской линии.
- Большинство людей, страдавших в детстве атопическим дерматитом, будучи взрослыми также страдают им в той или иной мере.
- Зачастую наличие такого кожного заболевания является причиной развития в дальнейшем аллергии и бронхиальной астмы.
Такое широкое распространение по всему миру этого кожного заболевания кроется в причинах глобального характера, касающиеся каждого из нас:
- Неблагоприятные экологические факторы — загрязнение воздуха, воды
- Нерациональное и вредное питание — фаст-фуд, употребление большого количества консервантов, искусственных, химизированных продуктов питания, пестицидов и нитратов, гормонов и антибиотиков в мясных продуктах.
- Рост числа лекарственно устойчивых инфекционных заболеваний
- Ежедневные психологические стрессы, частые нервные перегрузки
- Отсутствие рациональных физических нагрузок на свежем воздухе.
Также причинами атопического дерматита могут стать любые аллергены: домашняя пыль, в которой чаще всего сильнейшими аллергенами являются клещи, наличие домашних животных, их шерсть, корм для рыбок, подстилки для шиншилл, контакт с синтетическими материалами, а также резкая смена климата, влажности и температуры воздуха.
- Аллергия на лекарственные препараты
зачастую является провоцирующим фактором развития дерматита, особенно сильную аллергическую реакцию могут вызывать антибиотики, анестетики, витамины и пр. , любое фармацевтическое средство может вызвать неадекватную реакцию у людей, склонных к аллергическим проявлениям.
Бывают случаи самопроизвольного излечения атопического дерматита по мере роста ребенка. В основном у мальчиков в период пубертата или у женщин с началом половой жизни и беременностью. Однако, даже при этом кожа у таких людей остается восприимчивой в ответ на различные внешние и внутренние раздражители. Излюбленная локализация дерматита в складках тел, на руках- локти, кисти, на ногах -подколенные складки, на лице и шее, на лбу, вокруг глаз, а также на плечах, на спине и груди, также возможно растрескивание кожи на стопах и кистях рук.
У пожилых людей он может выглядеть в виде шелушащихся папул, бляшек, без характерную локализации, чаще всего это хроническая экзема кистей рук. При сильных обострениях высыпания могут быть генерализованными, в основном в области складок. Кожа не молодых людей с таким кожным поражением всегда слишком сухая и немного эритематозная.
Постоянный нестерпимый зуд, заставляет пациенты все время расчесывать очаги воспаления, что зачастую осложняется присоединением вторичной стрептококковой или стафилококковой инфекцией.
Кроме сухости, шелушения кожи, а также обесцвечивания кожи, утолщение кожи, также могут возникать пузырьки, которые периодически вскрываются, вызывая мокнутие, затем подсыхают, образуя желтовато-грубые корочки.
Иногда коньюктивиты, дерматиты грудных сосков, крапивница и хейлиты — также могут быть симптомами атопического дерматита. В очень серьезных случаях, длительно текущих периодах обострений, когда пациент долго проводит лечение различными гормональными средствами может возникать серьезное заболевание — гипокортицизм (угнетение функции надпочечников), которое сопровождается постоянной повышенной утомляемостью, похудением, гипотонией, симптомами пониженной кислотностью желудка, гипогликемией (глюкоза в крови — норма).
Одним из характерных симптомов заболевания является утолщение кожи, а также усиление кожного рисунка, цвет кожи на веках становится более темным, появляются трещины на коже. А также существует целый ряд симптомов, которые иногда сопровождают атопический дерматит:
- Симптом удвоения складки нижнего века.
- Незначительная инфильтрация и гиперемия стопы, трещины, шелушение.
- Ногти теряют продольную исчерченность, поэтому вид ногтя становится как бы полированным.
- Истончение волос в затылочной области головы, частичное или полное исчезновение волос на бровях.
Атопический дерматит (АД), распространенный хронический воспалительный дерматоз, клинически отличающийся зудом, экзематозными бляшками и дефектом эпидермального барьера. В подавляющем большинстве АД развивается в детском возрасте и спонтанно прекращается до наступления пубертатного периода. Наблюдения во всем мире подтверждают заметное увеличение распространенности АД, которая возросла с 1960 года в 3 раза. Согласно последним исследованиям распространенность АД в Соединенных Штатах варьирует в пределах 10-20% среди детей и 1-3% среди взрослых. Новые открытия в области генетики и патофизиологии АД указывают на важную роль структурных аномалий в эпидермисе, а также изменений в иммунной системе. Факторы окружающей среды и другие неустановленные аспекты могут влиять на проявления болезни. Все это делает этиопатогенез сложным и еще не полностью выясненым.
Витамин D участвует в костном метаболизме и кальциевом гомеостазе и идентифицирован как стероидный гормон. Исследования показывают на связь витамина D с повышенным риском развития злокачественных новообразований (особенно колоректального рака), атопических болезней, аутоиммунных, инфекционных и сердечно-сосудистых заболеваний, гипертонии, метаболического синдрома, психоневрологических симптомов и смертности.
Гиповитаминоз D все чаще встречается в развивающихся странах. Распространенность этого заболевания широко варьирует в разных регионах, достигнув угрожающего роста 30-90%. Эталонные значения нормального, недостаточного и ущербного уровней витамина D в сыворотке крови являются спорными и далеки от завершения. Подсчитано, что каждые 3 из 4 американцев и 1 млрд человек во всем мире имеют недостаточность витамина D.
Для этого обзора, в PubMed был выполнен поиск с использованием ключевых слов «атопический дерматит», «витамин D» и «гиповитаминоз D». Поиск был ограничен статьями, опубликованными на английском языке, без ограничений по датам публикаций.
АД-это хроническое воспалительное заболевание сопровождающееся сильным зудом, что часто проявляется в младенчестве или детстве и может сохраняться или начаться в зрелом возрасте. Оно может возникнуть как первое в детстве клиническое проявление атопического заболевания. «Атопический марш» развивается у детей с АД более чем в 50%, что проявляется сочетанием АД с бронхиальной астмой и / или аллергическим ринитом, как правило, в возрасте около 3 лет. Хронизация процесса, сильный зуд, обширные высыпания на коже крайне отрицательно отражаются на качестве жизни. При этом индекс качества жизни при АД ниже, чем при астме, диабете, муковисцидозе и энурезе. В связи с этим АД может вызвать симптомы депрессии, социальной изоляции и расстройства самовосприятия.
Для постановки клинического диагноза используют критерии, предложенные Hanifin и Rajka (1980), которые подразделяются на основные и второстепенные. Для установления диагноза достаточно 3 критериев каждой категории
Диаграмма 1 Диагностические критерии атопического дерматита
1.2.Типичная морфология и локализация
1.3. Хронический рецидивирующий дерматит
1.4. Личный или семейный анамнез атопии
2. Дополнительные критерии
2.2.Ихтиоз / Keratosis pilaris / Palmar hyperlinearity
2.3. Положительная кожная реактивность
2.4. Повышенный уровень IgE
2.5. Начало в раннем детском возрасте
2.6. Склонность к кожным инфекциям
2.7. Дерматит на руках и ногах
2.13. Передняя субкапсулярная катаракта
2.14. Периорбитальная гиперпигментация
2.15. Бледность лица / эритема лица
2.17. Кожные складки на передней поверхности шеи
2.18. Пот-индуцированный зуд
2.19. Непереносимость шерсти и липидных растворителей
2.20. Перифолликулярная акцентуация
2.21. Пищевая непереносимость
2.22. Изменение течения заболевания под воздействием окружающей среды или эмоциональных факторов
В течение длительного времени считалось, что АД обусловлен дисфункцией кератиноцитов. Однако, в последние два десятилетия в связи с прогрессом в понимании патогенеза АД, его стали также рассматривать как иммунную дисрегуляцию. Помимо важности факторов окружающей среды появились новые понятия, демонстрирующие иммунологические и воспалительные нарушения
Хотя почти у 70% пациентов с АД прослеживается атопия в семейном анамнезе с такими заболеваниями у близких родственников как астма и аллергический риносинусит, его распространенность варьирует между странами и даже регионами в пределах одной страны. Исследования указывают на более высокую частоту и распространенность АД в прозападных и развитых стран. Таким образом, факторы окружающей среды, включая воздействие солнца, гигиенические и пищевые привычки оказывают решающую роль в выражении атопических проявлений. Вполне возможно, что раннее воздействие микроорганизмов, распространенных в развивающихся странах, способствует созреванию иммунной системы, снижению заболеваемости. Считается, что контакт с микроорганизмами с помощью фекально-оральным путем, имеет больший защитный эффект, чем через дыхательные пути.
Из-за сниженного иммунитета при АД кожа легко подвергается колонизации и инфекции микроорганизмами, особенно Staphylococcus aureus и Herpes simplex virus. S. aureus могут быть обнаружены в 90% АД, при этом возможна колонизация видимо здоровой кожи. Эти возбудители потенциально усугубляют заболевание или способствуют постоянному воспалению кожи пациентов с АД, т.к. выделяют токсины с суперантигенными свойствами, вызывающие активацию Т-клеток и других клеток иммунной системы.
Геномные исследования указывают на вероятное полигенное наследование. Существует, однако, относительно низкая сочетание АД у монозиготных близнецов, что указывает на мульти-причинно-следственный патогенез, что влияет на риск развития болезни и ее клинических проявлений.
В крупном когортном исследовании риск ребенка заболеть АД был в 3,4 раза выше, если один или оба родителя имели АД , в 1,5 раза выше — если родители страдали бронхиальной астмой и в 1,4 раза выше, если родители страдали аллергическим ринитом. В ходе исследований были выявлены несколько генов, связанных с АД, но ни один из них не был окончательно определен как специфический локус или ген. Выявленные гены кодируют белки, участвующие преимущественно в барьерной функции кожи, а также во врожденном и адаптивном иммунных ответах.
Витамин D-это жирорастворимый витамин синтезирующийся в основном в коже. Под воздействием на кожу УФО 7-дегидрохолестерин превращается в витамин D3 (холекальциферол). Витамин D также может быть получен через продукты питания и пищевые добавки (витамин D2-эргокальциферол или D3). Кожа не может синтезировать витамин D2.
Витамин D увеличивает кишечную абсорбцию кальция, таким образом, будучи связанным с метаболизмом в костной ткани. Его недостаток у детей приводит к рахиту. Кроме того, он участвует в важнейших регуляторных механизмах врожденного и адаптивного иммунитета. Текущие данные показывают, что витамин D влияет на функционирование более чем 200 различных генов.
Витамины D2 и D3-гидроксилируются в печени при участии фермента 25-гидроксилазы с образованием 25-гидроксивитамина D или кальцидиола . В почечных канальцах, 25(OH)D гидроксилируется при участии фермента 1α-гидроксилазы (CYP27B1) в 1,25-дигидроксивитамин D , кальцитриол, биологически активную форму витамина D, который связывается с ядерным рецептором витамина D (VDR) в тканях-мишенях. Рецепторы витамина D широко представлены в более чем 30 тканях и органах. Фермент 1α-гидроксилаза также вырабатывается в других органах, включая желудочно-кишечный тракт, кожу, сосуды, остеобласты и остеокласты.
По уровню Кальцидиола или 25(OH)D в сыворотке крови определяют общий уровень витамина D, поскольку он является основной формой витамина D. Эта циркулирующая форма является биологически неактивной, имеет период полураспада 2-3 недели и уровень его примерно в 1000 раз выше, чем 1,25-дигидроксивитамина D. Более 95% измеряемого кальцидиола в сыворотке крови составляет 25(OH)D3.
Кальцитриол или 1,25(OH)2D синтезируется в тканях и оказывает регулирующее действие на ряд генов, участвующих в клеточной пролиферации, дифференцировке, апоптозе и ангиогенезе. Это объясняет выявленную недавно связь дефицита витамина D с повышенным риском развития злокачественных опухолей в таких органах, как молочная железа, прямая кишка, поджелудочная железа. Кальцитриол, произведенный в почках уменьшает выработку ренина и стимулирует секрецию инсулина панкреатическими β-клетками. Кальцитриолом регулируются несколько функций кожи, среди которых: пролиферация кератиноцитов, ингибирование и стимуляция их дифференцировки, в том числе проницаемости кожного барьера, формирование и стимулирование врожденного иммунитета и цикла волосяного фолликула.
Недостаточность витамина D представляет возрождающуюся глобальную проблему здравоохранения. Изменения в образе жизни, которые произошли в последние десятилетия – уменьшение пребывания на солнце из-за работы в закрытых помещениях, использование защитной одежды и солнцезащитных кремов, в значительной мере объясняют распространенность авитаминоза D. Недостаточное потребление продуктов, богатых витамином D и его предшественников является отягчающим фактором. Есть группы, подверженные большему риску авитаминоза D, в том числе женщины, афро-американцы и люди с избыточной массой тела. Несомненные преимущества использования солнцезащитного крема в настоящее время столкнулись с ожесточенными спорами в научном мире о способности фотозащитных средств усугублять дефицит витамина D, препятствуя попаданию УФЛ на кожу, тем самым затрудняя синтез витамина D .
К факторам риска дефицита витамина Д или его недостаточности относят отсутствие воздействия солнца, пигментацию кожи, закрытый тип одежды (фата, шарфы и др.), Использование солнцезащитных кремов, ожирение, возраст (в возрастной группе риска новорожденные, дошкольники, пожилые), заболевания печени, мальабсорбция, короткий кишечник, препараты (например, рифампицин, глюкокортикоиды, anticon — vulsants), низкий социально-экономический статус, недоедание и дефицит белка, загрязнение атмосферы.
Меланин действует как естественный солнцезащитный крем и снижает производство витамина D в коже человека. Лица с темной кожей требуют более длительного пребывания на солнце, чтобы получить такое же количество витамина D как у человека со светлой кожей.
В тропиках (между широтах 23.5°С.ш. и 23,5°Ю.Ш.) UVB лучи более интенсивны и синтез витамина D возможен в течение года. В зонах умеренного климата (23.5º — 66.5º), люди не имеют достаточно УФО для синтеза витамина D. В то время как жители крайнего севера не получают достаточно UVB-излучения в течение всего года. Синтез витамина D также зависит от сезона года с сезонным спадом, наблюдающимся в зимний период. Исследования показали распространенность дефицита витамина D ниже 10 мг/мл в диапазоне от 0 до 32% у подростков, в зависимости от географической широты и сезона.
Среди лиц, имевших нормальный уровень витамина D, наблюдалось снижение риска развития различных видов рака, бактериальных инфекций, ревматоидного артрита, болезни Крона, заболеваний пародонта, рассеянныго склероза, астмы, атопического дерматита, сахарного диабета 1 типа, метаболического синдрома, сердечно-сосудистых заболеваний, инсульта, заболеваний периферических артерий, гипертонической болезни, хронических заболеваний почек, мышечной слабости, когнитивных нарушений, болезни Альцгеймера, депрессии и преждевременной смерти.
Несмотря на многочисленные исследования, нет единого мнения об оптимальном уровне сывороточного витамина D. Уровень кальцидиола, необходимый для здоровья костей, как правило, устанавливают путем оценки уровня компенсаторного повышения сывороточного паратиреоидного гормона (ПТГ). Этот уровень разный — в зависимости от изучаемого населения — примерно между 12 и 30 нг / мл. Однако, выработаны следующие контрольные уровни кальцидиола в сыворотке крови: дефицит — Главные симптомы атопического дерматита
Атопический дерматит – самое распространенное хроническое заболевание кожи, имеющее аллергический характер. Виновником болезни является аллерген, попадающий в организм потенциального больного тремя разными способами:
- пищевым, через продукты питания;
- контактным, при соприкосновении кожи с токсическими или синтетическими веществами;
- респираторным, при вдыхании домашней пыли, цветочной пыльцы, косметических средств, бытовой химии, шерсти животных, холодного воздуха.
Атопический дерматит относится к воспалительному незаразному заболеванию. Первые его симптомы проявляются еще в младенчестве. Если к 17 годам не удастся полностью избавиться от столь неприятного недуга, то он обязательно перейдет в хроническую форму и будет преследовать человека всю оставшуюся жизнь. Течение болезни чередуется обострениями и ремиссиями. Острая фаза всегда сопровождается интенсивным зудом, сухостью, шелушением и сильным раздражением кожи. Больной начинает своеобразный бег по замкнутому кругу: зуд, расчесывание, сыпь и снова невыносимый зуд. В итоге тело больного покрывается мелкими эрозиями, при расчесывании которых возникают гнойнички. И к имеющемуся дерматиту присоединяется вторичная бактериальная, грибковая или вирусная инфекция.
Организму человека постоянно нужны витамины. Если он их не получает, в особенности, во время болезни и ослабления иммунитета, то быть полноценно здоровым будет очень сложно.
Термин атопический указывает на генетическую предрасположенность организма к аллергическим реакциям. Но, даже у здоровых родителей, вероятность рождения ребенка с такой патологией составляет 20%. Поэтому, кроме наследственной причины, существует проблема, связанная со слабым кожным иммунитетом, который под воздействием любого из перечисленных факторов, может запустить развитие болезни:
- чрезмерные психоэмоциональные нагрузки;
- психологические расстройства;
- осенне-зимний период;
- умственное перенапряжение;
- заболевание эндокринной системы;
- болезни дыхательных органов;
- патология желудочно-кишечного тракта;
К провоцирующим причинам возникновения аллергической реакции, особенно у детей, относятся плохая экология, резкая смена климата, неправильное питание, нарушение режима сна и бодрствования.
К сожалению, еще не найдены лекарства, способные навсегда излечить пациента от атопического дерматита. Современные методы лечения могут только облегчить выраженность симптомов и на время избавить больного от физического, психологического и эстетского дискомфорта. Процесс этот очень долгий и многоэтапный, а ввиду того, что основным механизмом развития болезни является сбой иммунной системы, то лечение дерматита требует многогранного подхода. Каждый медикаментозный препарат, назначаемый врачом, должен обязательно бороться с проявлением определенных симптомов:
- антигистаминные – избавляют от зуда;
- седативные – успокаивают, расслабляют;
- антиаллергенные – подавляют механизм развития воспаления;
- антибиотики – устраняют сопутствующие инфекционные заболевания;
- антидепрессанты – ликвидируют психозы, неврозы;
- витамины – укрепляют иммунитет.
Существуют еще лечебные масла, пасты, гели, примочки, мази, но они помогают устранить только внешние проявления болезни и временно избавляют пациента от мучительных симптомов. Поэтому полноценное лечение, должно быть, проведено комплексно и направлено не только на борьбу с сыпью и зудом, но и на устранение причин их возникновения.
Основная сложность лечения атопического дерматита заключается в том, что аллергены, провоцирующие развитие кожной патологии чаще всего, попадают в организм с пищей. Поэтому пациент, страдающий аллергическими реакциями, вынужден отказываться от многих полезных продуктов, а значит обеднять рацион важными витаминами. Развитию хронического авитаминоза способствует постоянный спутник нейродермита – дисбактериоз.
Нехватка витаминов значительно замедляет процесс регенерации кожи и ослабляет ее защитные свойства, тем самым осложняя клиническую картину кожного заболевания. В свою очередь, сам атопический дерматит является главной причиной развития авитаминоза. Разорвать порочный круг поможет только правильно составленный рацион питания. Он должен включать только те продукты, которые содержат самые эффективные для кожи витамины, а именно:
- витамин А – обеспечивает эластичность кожи;
- витамин B – стимулирует регенерацию тканей;
- витамин C– улучшает упругость кожного покрова;
- витамин D– обеспечивает нормальный рост клеток, способствует заживлению ран, поддерживает защитную функцию кожи;
- витамин Е – обновляет клетки;
- витамин РР – обеспечивает природное увлажнение кожи.
Основную часть витаминов организм человека получает из правильной еды — фруктов, овощей, круп, бобовых. Проблема в том, что многие из этих продуктов являются аллергенами, поэтому их приходится исключать из рациона.
Витамины при атопическом дерматите являются такой же важной частью медикаментозного лечения, как прием антигистаминных или антибактериальных препаратов. Принимают их обычно физиологически обоснованными дозами. В особо сложных случаях разрешается кратковременно назначать мощную поливитаминную терапию.
Витамин Д или кальциферол играет особую роль в поддержании здоровья кожи. Он является единственным жирорастворимым биологически активным веществом, синтезирующимся непосредственно в клетках эпидермиса. Данный процесс происходит под воздействием ультрафиолета, поэтому для большинства людей главным источником кальциферола является солнечный свет.
В клетках эпидермиса находятся специальные ферменты, преобразующие витамин D в его активную форму, которая выполняет следующие функции:
- стимулирует образование новых клеток и внутриклеточных структур;
- наделяет клетку необходимыми функциональными особенностями;
- подавляет рост плохих клеточных образований;
- регулирует цикл развития кожных волосяных фолликулов;
- обеспечивает фотозащиный эффект;
- способствует заживление ран;
- подавляет развитие воспалений.
Чаще всего обострение атопического дерматита происходит в осенне-зимний период. Врачи отмечают, что это может быть связано с недостатком витамина D, выработка которого в холодное время года значительно уменьшается. Поэтому, когда солнечная активность понижена, употребление продуктов богатых витамином D является важным фактором, способствующим снижению выраженности симптомов атопического дерматита.
Известно, что основным источником витамина D является солнце. Поэтому люди, воспринимая солнечные ванны как лечебную процедуру, стараются больше загорать. Делать это категорически запрещено, так как солнечный ожег может привести к серьезному обострению болезни.
Главным провокатором атопического дерматита являются пищевые аллергены. Значит, диета больного должна быть обязательно оговорена врачом. Из списка продуктов богатых кальциферолом нужно обязательно исключить те, что могут вызвать аллергическую реакцию. Чаще всего к таким блюдам относятся рыба и грибы. Именно в них содержится большое количество витамина D, а также присутствуют опасные аллергены.
Лечением атопического дерматита занимается врач-дерматолог. Он на основе расспроса больного, изучения результатов анализов и выявления аллергена, вызывающего обострение болезни, ставит точный диагноз и назначает эффективную схему лечения.
Современная медицина не до конца изучила механизм развития болезни, поэтому сегодня рано говорить о проведении профилактических мероприятий, предупреждающих атопический дерматита. Но есть ряд условий, выполняя которые больной может значительно улучшить качество своей жизни. Сюда относится корректировка продуктового рациона, соблюдение правил гигиены, ношение натуральной одежды, выстиранной гипоаллергенными порошками.
Избавление от недуга — это обоюдный процесс врача и пациента: врач должен выявить причины и назначить оптимальное лечение, а пациент должен выполнять все предписания врача.
Клиническая картина атопического дерматита зачастую связана с дисфункцией других внутренних органов человека. Поэтому помимо дерматолога, пациента, страдающего данной патологией, обязательно должны наблюдать педиатры, пульмонологи, гастроэнтерологи, отоларингологи, психологи или эндокринологи.
Патологию характеризуют как хронический воспалительный процесс, который локализуется в зоне сальных желез. Грибковые споры, всегда находящиеся в теле человека, стимулируют патогенный процесс при ослаблении иммунной системы.
Лишившись надежной защиты, организм становится уязвимым перед грибковой инфекцией. В результате заражения кожное сало меняет свой состав и начинает выделяться в больших количествах.
При этом формируется благоприятная среда для размножения и роста вредных микроорганизмов.
Поскольку большее количество сальных желез находится на голове, это делает ее кожный покров максимально подверженным болезни. Стимулирующими факторами себорейного дерматита могут служить:
- патологии эндокринной системы;
- стрессы;
- чрезмерная потливость;
- переохлаждение (отказ от ношения шапки в зимний период);
- контакт головы со щелочными средствами.
Существует две разновидности себорейного дерматита: сухой и жирный. Их разница заключается в количестве выделяемого железами сала.
При первом типе у человека наблюдается сильное шелушение, истощение и истончение волос, появление маленьких белых хлопьев на голове. Для жирной себореи характерен зуд, быстрое загрязнение волосяного покрова, шелушение.
Выбор методик лечения заболевания зависит от вида дерматита.
Ведущим признаком атопического дерматита является сильный зуд. Кожа при атопическом дерматите, особенно в период «дремлющего течения» (ремиссии), отличается сухостью и шелушением.
Кожа туловища и разгибательных поверхностей конечностей покрыта блестящими, телесного цвета бляшками. В период «дремлющего течения» единственными минимальными проявлениями атопического дерматита могут быть едва шелушащиеся пятна или трещины в области прикрепления мочки ушной раковины.
Кроме того, такими признаками могут быть заеды в углах рта, срединная трещина нижней губы, а также шелушение и покраснение верхних век. Синева под глазами, бледность кожи лица с землистым оттенком могут быть важными признаками атопической личности.
Кожный покров человека со временем отражает все негативы состояния здоровья – пониженный иммунитет, некоторые хронические заболевания, неправильное питание. Хоть организм человека и единое целое, но разные воздействия на него влияют по-разному.
Ответная реакция организма сначала вроде бы незаметна, но может перерасти в большую проблему. К такой неприятной проблеме относится хроническое заболевание себорейный дерматит.
Появляется себорея из-за увеличенного выделения кожного сала вместе с изменениями его химического состава. Чаще всего страдают от этого заболевания подростки в период полового созревания, когда проходят разные эндокринные и нервные нарушения в их организме.
От этих нарушений, как у парней, так и у девушек, в крови повышается содержание мужских половых гормонов, и от этого происходит усиление секреторной функции сальных желез.
Зуд = покраснение = отечность = формирование пузырьков = вскрывающиеся пузырьки = образование мокнущих язвочек = подсыхающие корки, трещины или чешуйки кожи = синюшно-розовые пятна или формирование рубцов, изъявлений, эрозий.
При аллергическом дерматите последняя стадия симптомов не характерна.
Себорейный дерматит (он же себорейная экзема или просто себорея) – это заболевание, в основе проявлений которого лежит усиление деятельности сальных желез. Но бывает и сухая себорея, когда деятельность этих желез снижена.
Основные причины себореи на сегодняшний день – это гормональные нарушения в организме пациента. Значительно усложняют течение болезни проблемы в пищеварительной и нервной системах, а также наличие очагов хронической инфекции у пациента.
На устранение всех этих причин и направлено лечение заболевания.
Симптомы жирного себорейного дерматита – это блестящая, жирная кожа и шелушение на коже головы в виде крупных пластинок. Волосы у таких пациентов быстро загрязняются, пряди слипаются и блестят.
Интересно, что сальность кожи повышается при любом нервном переживании, волнении, физических и эмоциональных нагрузках. В условиях повышенной жирности хорошо растут патогенные микроорганизмы (в частности, стафилококки), которые приводят к осложнениям – угревой сыпи на коже.
При сухом себорейном дерматите на волосистой части головы у пациента отмечается большое количество сухих чешуек, которые легко отделяются от кожи. В условиях сухости кожных покровов хорошо растет грибковая инфекция. И тогда развиваются осложнения в виде микозов, сопровождающиеся сильным зудом, покраснением и усилением шелушения.
Воспалительные процессы требуют комплексного лечения, поэтому крайне важно, кроме медикаментозного лечения и физиопроцедур, изменить питание при себорейном дерматите. Это необходимо, чтобы устранить первопричину патологии.
Одну из важнейших ролей для выздоровления играет диета при себорейном дерматите. Сбалансированный, здоровый рацион позволяет справиться с патологией быстро и предупреждает всевозможные осложнения.
Современная медицина пока не может предложить метод полного избавления от себорейного дерматита. Обычно его лечение направлено на устранение внешних симптомов и предотвращение возможных осложнений.
Первый и главный пункт лечения лежит в устранении контакта с фактором или аллергеном (группой аллергенов), вызывающим подобную реакцию организма. Иногда это сложно сделать из-за необходимости выполнения сложных анализов: определения специфичных иммуноглобулинов или антител крови.
Помимо назначаемых дерматологом противоаллергических лекарственных средств, антибиотиков и антисептиков, в компетенции врача выбор поливитаминных и минеральных комплексов, стимулирующих заживление кожных дефектов и укрепление ослабленного иммунитета. При тяжелых болезненных проявлениях дерматита лечение пациента, как правило, проходит в условиях стационара.
С лучшей стороны зарекомендовала себя вся линейка препаратов на основе Пантенола (кремы, мази, спреи), способствующих заживлению пораженных слоев дермы. В состав апробированного средства входит витамин группы В, точнее, В5 или, как еще его называют «витамин красоты».
Текстура крема Пантенол является более нежной, чем мази, поэтому его успешно применяют в косметологии для лица и шеи.
Витамин В6 (пиридоксин) называют иначе анти-дерматитным. Его внутримышечные инъекции назначают в дозировке 0,01 граммов в сутки. В таблетированном виде для приема внутрь по 1 таблетке 3 раза в день.
Растения, богатые витаминами, оказывают действенную помощь пораженной коже. Ценители рецептов народной медицины рекомендуют использовать для наружного применения при дерматитах протирания покрасневших и воспаленных участков соком натертой моркови, водной настойкой хрена или малины.
Важным направлением в лечении атопического дерматита является создание оптимального психоэмоционального окружения. Необходимо учитывать, что эмоциональный стресс может провоцировать зуд.
Для назначения правильного лечения с применением лекарственных препаратов, врач должен определить точный диагноз. Терапию обычно начинают со щадящих препаратов и если после их применения отсутствует положительный эффект, то переходят к более сложному лечению.
В лечении себорейного дерматита предусматривается применение следующих схем:
- Тщательный уход и одновременное использование противогрибкового крема.
- Системное лечение противогрибковыми препаратами и использование кортикостероидных мазей.
- Местное применение мазей, присыпок и спреев в составе которых есть цинк, эти препараты способны регулировать процессы салоотделения кожными железами.
- Сухая форма себорейного дерматита лечится с использованием увлажняющих и смягчающих кожу средств.
- Тяжелые формы заболевания с образованием угрей лечат назначением местных или системных ретиноидов, если присоединилась бактериальная инфекция применяют иммуномодуляторы.
На начальных этапах лечения для нормализации внутренних процессов в организме могут быть назначены витамины (В2, В3, В6, В7) и пробиотики (Lactobacillus Casei, Lactobacillus paracasei).
Методы народной медицины предусматривают использование лекарственных растений и эфирных масел. Масло чайного дерева, березовый деготь и лекарственная ромашка известны всем своими очищающими свойствами. Отвары трав в качестве примочек снимают воспаление и хорошо подсушивают мокнущие участки кожи. Полезно протирать их отваром из коры дуба, цветов ромашки или листьев шалфея.
Для лечения сухого себорейного дерматита можно пробовать простые и недорогие способы, например, нанести на места поражений кашицу из смеси лука и двудомной крапивы. Эффективны также примочки из настойки зверобоя, настойки касторового масла с календулой, отвара листьев крапивы или березовых почек.
При помощи народных рецептов невозможно полностью избавиться от проявлений себорейного дерматита, только комплексное лечение во главе с методами доказательной медицины способно значительно облегчить неприятные симптомы заболевания.
Любые проявления дерматита требуют консультации с врачом. Для лечения этого заболевания специалисты назначают такие группы лекарственных препаратов:
- Антигистаминные – борются с симптомами дерматита (Диазолин, Супрастин, Перитол, Тавегил, Фенистил, Кларитин, Зиртек).
- Мембраностабилизирующие – подавляют механизм развития воспаления (Кетотифен, Цетиризин, Лоратадин).
- Антибиотики – при бактериальном инфицировании кожных покровов (мази Линкомициновая, Гентамициновая, Эритромициновая).
- Витамины – повышают иммунитет, способствуют быстрой регенерации кожи (витамин В15, В6).
Существуют испытанные временем средства народной медицины, но каждый такой рецепт перед началом использования нужно проверить на индивидуальную переносимость: на внутреннюю поверхность запястья нанести каплю средства, дать ему высохнуть и наблюдать в течение суток за реакцией кожи.
Если не обнаружено сухости, покраснения, зуда, то средством можно пользоваться. Средства для взрослых не подходят для лечения детей и наоборот.
Кожа больных с атопическим дерматитом из-за ее сухости и повышенной проницаемости становится чувствительной к увлажнению. В этой связи использование обычных сортов туалетного мыла нежелательно.
Целесообразно применять нежные сорта мыла (типа Dove, Dial, Lowila, детское и т. д.).
Стиральные порошки, даже в небольших количествах остающиеся на свежевыстиранной одежде и белье, также могут оказывать раздражающий эффект. Поэтому некоторые авторы рекомендуют использовать «аллергенсвободные» стиральные порошки (типа Tide Free) и повторные циклы полоскания белья.
Одежда не должна быть слишком тесной. Кроме того, нежелательно носить шерстяные изделия.
Пот способен раздражать кожу больного с атопическим дерматитом, и, следовательно, необходимо чаще менять белье.
Определенное значение имеет и микроклимат в доме. Так, температура и влажность воздуха в помещении должны быть по возможности комфортными (постоянная температура 20-24°C и влажность 45-55%).
Больным с атопическим дерматитом можно рекомендовать занятия плаванием. При этом, однако, необходимо учитывать, что хлорсодержащие соединения и другие антисептики, используемые для обеззараживания бассейна, могут вызвать раздражение кожи. Обычно для того, чтобы убрать данный эффект, достаточно после занятий принять легкий душ.
Для устранения сухости кожи необходимо использовать питательные и смягчающие средства, причем наносить их на кожу следует достаточно часто, чтобы кожа оставалась мягкой в течение всего дня. Обязательна также обработка кожи питательными и смягчающими средствами после душа, а перед прогулками в ветреную и холодную погоду — защитными кремами и мазями.
Коррекция сопутствующих заболеваний включает обследование, выявление и лечение очагов хронической инфекции, паразитарных инвазий
, восстановление корковой нейродинамики и вегетативных нарушений.
Прогноз течения атопического дерматита и качество жизни больного во многом зависят от полученных им достоверных знаний о причинах развития высыпаний на коже, зуда, от тщательного выполнения всех рекомендаций врача и профилактики.
Основные направления профилактики – это соблюдение режима питания, особенно беременным и кормящим матерям, грудное вскармливание детей. Особое внимание следует обратить на ограничение воздействия вдыхаемых аллергенов, уменьшение контакта с химическими средствами в быту, предупреждение простудных и инфекционных заболеваний и обусловленное назначение антибиотиков.
При этапной противорецидивной терапии атопического дерматита рекомендуется санаторно-курортное лечение в Крыму, на Черноморском побережье Кавказа и Средиземноморье.
Себорейный дерматит доставляет больным множество неудобств как физического, так и психологического характера, особенно если его проявления локализуются на лице. Поэтому пациентам всегда хочется избавиться от них в кратчайшие сроки, но скорость наступления выздоровления напрямую зависит от того, насколько тщательно будет соблюдаться диета при себорейном дерматите, а также выполняться другие рекомендации врача.
Обычно лечение себорейного дерматита включает достаточно обширный список терапевтических мероприятий, одним из которых является гипоаллергенная диета. Она подразумевает исключение из рациона больного любых продуктов, способных перегрузить пищеварительную систему, спровоцировать развитие аллергической реакции, усилить продукцию кожного сала или активизировать воспалительные процессы в коже.
В категорию запрещенных попадают:
- шоколад, кофе, какао,
- макароны, сдоба, кондитерские изделия,
- варенье,
- газированные напитки,
- алкоголь,
- мед,
- фастфуд, снеки,
- грибы,
- орехи,
- цитрусовые,
- яйца,
- консерванты, ароматизаторы,
- икра,
- копченые, жирные, острые, жареные блюда.
Диета исключает употребление больших количеств основного питательного компонента патогенных грибков – углеводов
Заболевание, при котором воспаляются участки кожи, наблюдается повышенное выделение жира и появление перхоти, называют себорейным дерматитом. Как правило, его диагностируют у мужчин и подростков в пубертатный период. Незаменимой частью комплексного лечения патологии является диета при себорее.
Анна, 29 лет: Несколько лет лечилась по предписаниям врача: пила таблетки, мази использовала, на диете сидела. Эффект был, но его хватало лишь на 2-3 месяца максимум. Решилась сама лечить себорею, для этого мыла голову исключительно дегтярным мылом, пользовалась сульсеной 2%, каждый день мазала кожу головы цинковой мазью и заболевание прошло.
Юрий, 31 год: Болею себорейным дерматитом около 10 лет, перепробовать успел почти все современные препараты, диеты придерживался периодами, но рецидивы все равно случались. Прочитал где-то в интернете, что помогает шампунь с ментолом Хеден Шолдерс, решил попробовать. Эффект очень удивил и обрадовал: заболевание прошло, причем как на голове, так и на лице.
Екатерина, 28 лет: Максимальный эффект у меня дает шампунь Кето плюс, остальные средства от себорейного дерматита не показывают такого результата. Приходится использовать шампунь постоянно, зато зуда и перхоти нет. Поскольку это хроническая болезнь, диету стараюсь соблюдать регулярно. Волосы и кожа головы уже намного лучше выглядят.
источник
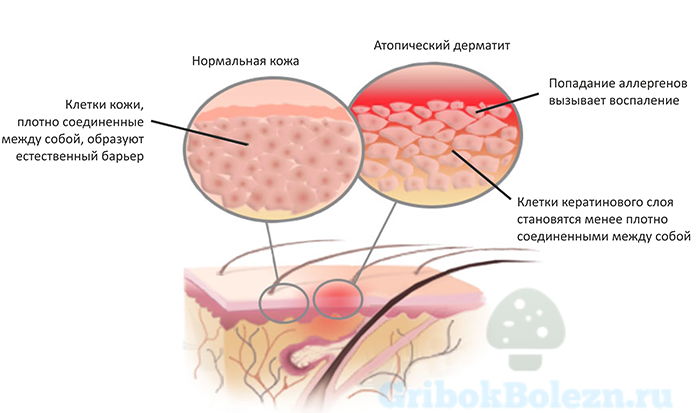




 Группы витаминов, которых не хватает при дерматите
Группы витаминов, которых не хватает при дерматите
