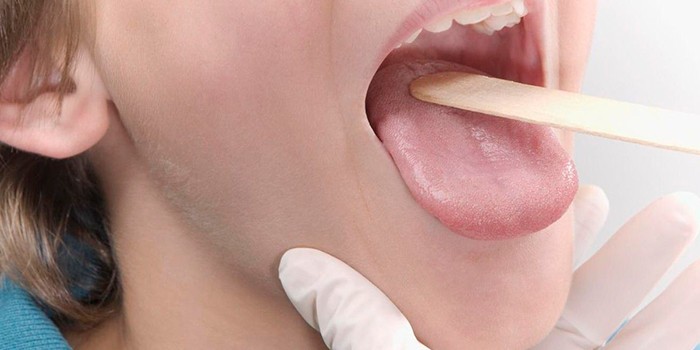
Мононуклеоз – инфекционная болезнь, которая проявляется в виде лихорадки, при ней воспаляются лимфатические узлы, изменяется состав крови, страдает печень, селезенка, также, наблюдается их увеличение.
Причиной мононуклеоза является вирус, который относят к семейству герпеса. Называют его по-разному: ДНК-геномный, Эпштейна-Барр.
Источник: больной, носитель вируса и тесный контакт с такими людьми.
- 1 воздушно-капельный – через кашель, при чихании;
- 2 контактный (через слюну) – передается через поцелуи, интимную связь, руки, домашние предметы, игрушки;
- 3 трансмиссивный (переливание крови).
Инкубационный период: 5-25 дней.
- женский пол (от 14-16 лет);
- мужской пол (16-18 лет);
- к 25-35ти годам вырабатывается иммунитет к данному вирусу (такого не происходит, если человек ВИЧ-инфицирован, у такой группы вирус Эпштейна-Барра может активизироваться независимо от возраста).
- 1 протекает в виде ангины, бронхита, трахеита;
- 2 высокая температура;
- 3 ломота в костях, мышцах;
- 4 слабость;
- 5 повышенная потливость;
- 6 сильная головная боль, зачастую переходящая в мигрень;
- 7 воспаляются лимфоузлы, увеличивается их размер, иногда доходит до того, что один лимфоузел превращается в несколько (цепочкой);
- 8 может увеличиваться печенка и селезенка (как по отдельности, так и вместе);
- 9 герпес;
- 10 частые респираторные заболевания.
Кроме этих форм, различают острый и хронический мононуклеоз.
При мононуклеозе чаще всего нарушен обмен белков, жиров, углеводов и витаминов, который нужно выравнивать и поддерживать. Для человека оптимальная пропорция первых трех составляющих, вышеперечисленных, 1 к 1 к 4. Это означает, что на 10 грамм белка нужно употребить 10 грамм жиров и 40 грамм углеводов.
Для больных инфекционным мононуклеозом для выздоровления и повышения иммунитета необходимо большое количество витаминов. Больше всего A, C, B, P.
Для этого стоит питаться такими продуктами, которые содержат весь необходимый витаминный комплекс:
- 1 Напитки: компоты, кисели, соки из фруктов, ягод и томатов, отвары с шиповника, слабо заваренный чай, кофе с молоком.
- 2 Мучное: докторский, пшеничный и ржаной хлеб, но только вчерашний или подсушенный, несдобное печенье.
- 3 Молочные продукты: молоко, сгущенка, творог (не жирный), не большое количество сметаны, твердый сыр (голландский, российский и другие виды сыров, кроме острых).
- 4 Масла: растительное и сливочное (не более 50-ти грамм в сутки).
- 5 Мясо нежирных сортов и изделия из него: мясо птицы, кролика, говядина (не жирная). Употреблять можно, как в отварном, так и запеченном, тушеном виде, еще можно молочные сосиски.
- 6 Рыба, также, не жирная: навага, судак, треска, щука, хек (серебристый). Готовить на пару или варить.
- 7 Каши: гречка, овсянка, пшеничка, рис. Макароны.
- 8 Свежие овощи без ограничений.
- 9 Свежие фрукты и ягоды (кроме кислых).
- 10 Зелень: укроп, петрушка, листья салата.
- 11 Яйца (минимум 2 раза в неделю, максиму по одному яйцу в день), приготовленные в виде омлета.
- 12 Варенье, мед, сахар в умеренных количествах.
Для того, чтобы скорее избавится от инфекционного мононуклеоза, необходимо, помимо правильного питания, проводить фитотерапию лекарственными и полезными травами. Полный курс лечения травами составляет от двух до трех недель (в зависимости от тяжести заболевания).
Для выздоровления следует пить настои и отвары из таких сборов трав:
- мать-и-мачеха, череда, тысячелистник, ромашка, бессмертник, календула (цветы);
- лопух (корень), алтей, листья мать-и-мачехи, девясил, цветы ромашки и календулы;
- эдельвейс, чертополох, корни лопуха, девясила, цикория (можно и траву), василек (цветы).
Каждый вид травы нужно брать в равных количествах.
Процедура приготовления любого из отваров
Возьмите травы из понравившегося сбора (сухие), перемешайте, измельчите, возьмите 2 столовых ложки полученной смеси. Залейте 1 литром кипятка, перелейте в термос (воду+травы) и оставьте настояться на ночь.
Пить отвар нужно по пол стакана за 30 минут до приема пищи. Можно добавлять сахар и мед.
источник
Мононуклеоз, вызванный вирусом из семейства герпеса, часто протекает практически бессимптомно. У детей иммунитет ослаблен и не может бороться с возбудителем, поэтому и реакции на заболевание нет. Укрепить защитные силы организма можно, соблюдая правильное питание, по этой причине диета при мононуклеозе у детей – неотъемлемая часть терапии. Есть продукты полезные, а есть те запрещенные ингредиенты, о которых важно знать, чтобы скорректировать рацион.
Как понять могли ли вы сами заразиться инфекционным мононуклеозом или заразить других людей?
Мононуклеоз заразен? Как именно можно заразиться им?
Мононуклеоз это заразное заболевание.
Вирус вызывающий эту болезнь содержится в частичках слюны зараженных им людей и, следовательно, может передаваться от одного человека к другому при использовании общей посуды, при поцелуе, при кашле, чихании или при других обстоятельствах делающих возможным попадание слюны зараженного человека в рот или в нос здорового человека.
Откуда берется инфекционный мононуклеоз? Я никогда не слышал об этой болезни; это значит что это редкая инфекция?
Возбудителем (причиной) инфекционного мононуклеоза является так называемый вирус Эпште́йна — Барр (в медицине его также называют ВЭБ, вирус герпеса человека 4-го типа; или Epstein-Barr virus).
Несмотря на то, что многие люди никогда и ничего не слышали о вирусе Эпштейна-Барр – это чрезвычайно распространенная инфекция. В ходе современных эпидемиологических исследований было установлено, что до пятилетнего возраста этим вирусом заражается более 50% всех детей во всем мире, а к наступлению взрослого возраста этим вирусом заражаются более 90% всех людей.
Тем не менее у большинства зараженных им людей вирус Эпштейна-Барр не вызывает никаких симптомов и не провоцирует никаких проблем со здоровьем. Только у некоторых людей после заражения вирусом Эпштейна-Барр появляются выраженные симптомы болезни. Именно такие случаи болезни в медицине называют инфекционным мононуклеозом.
Когда именно человек заболевший мононуклеозом становится заразным и сколько времени он остается заразным?
Человек становится заразным и может заразить другого человека мононуклеозом примерно через 4-5 недель после того как заразился сам. Он может оставаться заразным в течение длительного времени: в течение многих месяцев или даже в течение всей жизни.
В ходе научных исследований было установлено, что у людей, которые переболели инфекционным мононуклеозом, вирус Эпштейна-Барр навсегда остается включенным в некоторые клетки организма и периодически снова начинает размножаться (период размножения может длиться несколько дней или недель) из-за чего он снова появляется в слюне и снова делает человека заразным.
По этой причине здоровые люди чаще всего заражаются инфекционным мононуклеозом от других внешне совершенно здоровых людей, которые были заражены вирусом Эпштейна-Барр в прошлом и у которых он временно снова активировался не вызывая при этом никаких симптомов.
Диетическое питание при мононуклеозе
Для детей и взрослых принцип лечения основан на восстановлении и укреплении иммунитета с помощью правильного сбалансированного и полноценного питания. Диета при мононуклеозе необходима для нормализации обмена белков, жиров и углеводов.
Детям свойственно терять аппетит на фоне заболевания, поэтому очень важно не допустить голодания и тем более обезвоживания. Инфекционный мононуклеоз часто провоцирует сниженное употребление жидкости, а этого ни в коем случае допускать нельзя.
Инфекция быстро разносится по организму и всегда поражает печень, поэтому, кроме соблюдения здорового образа жизни, важно придерживаться специальной диеты. Длительность ее оговаривается непосредственно с врачом, а менять рацион после улучшения состояния может быть слишком рано. Иногда соблюдать принципы правильного питания важно и после выздоровления.
Кроме того, что пища должна быть богатой белками, углеводами и жирами, то есть, высококалорийной, в ней должно присутствовать максимальное количество витаминов, а также микроэлементов.
Основная задача диеты и сбалансированного питания – откорректировать и восстановить нормальный уровень полезных веществ. Для детей особенно важно с пищей получить максимальное количество витаминов, микроэлементов. Их организму больше всего нужны витамины группы В, Р, а также ретинол и аскорбиновая кислота.
Но также следует не забывать об антиоксидантах, составляя питание при мононуклеозе. Усиленный обмен веществ приводит к образованию активного кислорода и азота, а они становятся виновниками окислительного стресса. Это способствует разрушению клеток под воздействием вируса, вызывает избыточную активность ферментов. Только правильно подобранное меню может этот процесс предотвратить и остановить.
Правила питания при мононуклеозе
В диете обязательно присутствие семи типов питательных веществ:
Важно употреблять различные продукты, а приемы пищи разделять на 5-7 раз в течение дня. Порции должны быть сбалансированными и небольшими. Ребенок может отказываться от пищи, тогда нельзя заставлять его есть, но пропускать обед также недопустимо.
В каждом отдельном случае врач подбирает индивидуальную диету, но общие рекомендации неизменны:
- это должна быть пища с высоким содержанием всех питательных компонентов;
- готовить еду различными методами, чтобы разнообразить меню;
- больше всего витаминов содержится в свежих овощах и фруктах;
- в меню должны входить продукты, обладающие противомикробным действием: лук, чеснок;
- исключить стимуляторы: крепкий чай, какао, кофе и энергетики;
- употреблять как можно больше жидкости;
- ограничить потребление сахара, а также блюд с его высоким содержанием;
- мучные изделия выбирать только из муки грубого помола;
- употреблять крупы из цельных зерен;
- использовать в приготовлении продукты с ненасыщенными жирами;
- исключить еду из фастфуда, полуфабрикаты.
Для ребенка очень важно пить как можно больше жидкости. Это в первую очередь чистая вода, также можно потреблять свежевыжатые соки и компоты, кисели, отвары.
Различные способы приготовления разнообразят меню, но нужно исключить блюда, которые делают методом жарки. Всю пищу нужно либо варить, либо готовить на пару, реже запекать в духовом шкафу.
Из разрешенных продуктов можно готовить массу различных блюд. Каши без масла и сахара не порадуют ребенка, но в них можно добавлять мед, сухофрукты или свежие ягоды, это значительно улучшит вкус. А также можно готовить из них запеканки или пудинги.
Отварное мясо курицы или кролика всегда можно разнообразить свежими или запеченными овощами и заправить вместо соуса сметаной.
После заметного улучшения или даже полного выздоровления прекращать диету нельзя. Придерживаться правильного питания следует минимум полгода.
В период прогрессирования инфекционного мононуклеоза диета для детей включает только полезные и разрешенные продукты:
- различные напитки: компоты, кисели, соки, отвары или слабо заваренный чай;
- мучные изделия, только вчерашний хлеб или сухари;
- все молочные продукты: творог, сметану, сливки, сыры и молоко;
- сгущенку для любителей сладкого;
- масло растительное и сливочное только в небольших количествах (до 50 гр/сут);
- мясо животного происхождения постных сортов;
- нежирную рыбу;
- все зерновые крупы;
- макаронные изделия;
- куриные яйца, лучше в виде омлета;
- свежие овощи;
- фрукты, ягоды;
- зелень.
Нельзя добавлять в пищу сахар, но придать сладость блюдам можно вареньем или медом. Все эти продукты легко комбинировать, а также готовить совершенно по-разному. Для ребенка такое питание не только поможет вылечить недуг и укрепить иммунитет, но и не отразится на настроении, а все блюда он будет есть с удовольствием.
Из фруктов можно готовить питательные яркие салаты, а из ягод варить вкусные морсы.
Вредные и опасные продукты
Как для любого заболевания, диета при мононуклеозе включает не только перечень полезных и необходимых продуктов, но также и запрещенные к употреблению. Для ребенка крайне нежелательно включать в рацион при мононуклеозе такую еду:
- любую свежую выпечку, включая хлеб;
- свиное сало, иные животные жиры;
- супы на жирном бульоне;
- все виды жирного мяса животного происхождения;
- любые виды жирных рыб;
- консервация;
- овощи или фрукты с кислым или резким вкусом;
- кондитерские изделия, особенно с кремом;
- шоколад и мороженое;
- газированные напитки.
Кроме того, несмотря на богатый минеральный состав зелени, щавель, шпинат или зеленый лук употреблять запрещено. Они вызывают негативную реакцию со стороны пищеварительной системы и не идут на пользу малышу. Высокая кислотность провоцирует активность вирусных клеток и замедляет процесс выздоровления.
Важно полностью исключить потребление блюд со специями, ребенку категорически нельзя соленое, сладкое, острое и слишком жирное. Продукты должны быть питательными, легкими. Но большинство родителей не совсем понимает значение диеты и начинает кормить малыша самой жирной и тяжелой пищей для организма.
Диета при мононуклеозе у детей не должна включать ингредиенты, способные перегружать желудок и усиливать секрецию желудочного сока, а все вышеперечисленное только провоцирует размножение инфекции, а также усиливает симптоматику. Нормализовать работу желудочно-кишечного тракта и улучшить всасываемость полезных веществ, которые так необходимы при инфекционном мононуклеозе, поможет исключительно легкоусвояемая пища.
От правильного питания зависит здоровье и общее развитие ребенка. Каждый день он должен употреблять не менее 1500 ккал (в перерасчете это 250 г углеводов и 60 г белков, жиров).
Особенно важно наличие в рационе свежих овощей, богатых клетчаткой и кисломолочных продуктов.
Диета для детей 10 лет не допускает наличия вредных продуктов: газированной сладкой воды, переизбытка сладостей, чипсов, сухариков в любом количестве.
Диета для детей 10 лет не допускает наличия вредных продуктов: газированной сладкой воды, переизбытка сладостей, чипсов, сухариков в любом количестве.
Некоторым детям приходится соблюдать особую диету во время лечения болезни, а иногда и всю жизнь (при некоторых генетических нарушениях). От этого зависит их самочувствие и активность. Презентация для детей, здоровое питание помогут снизить вероятность заболеть и повысят заботу ребенка и его родителей о своем здоровье.
Мононуклеоз это заболевание вирусной природы (возникает из-за вируса Эпштейна-Барра). Основные симптомы это головная и мышечная боль, высокая температура, кашель, увеличение лимфоузлов, внутренних органов. Для поддержки и восстановления печени обязательно нужно соблюдать диету.
Диета при мононуклеозе у детей предусматривает дробный режим питания. Предпочтение следует отдавать кисломолочным, молочным продуктам, пюре, супам, филе рыбе, нежирному мясу, фруктам, несоленым галетам, овощам, цельнозерновому хлебу.
1-2 раза в неделю можно попробовать сыр, яичный желток, диетическую колбасу, сосиски из говядины.
- сметану;
- сливочное масло;
- жареные и копченые, маринованные продукты;
- жирное мясо;
- кондитерские изделия;
- кофе и какао.
Мезаденит возникает из-за воспаления лимфатических узлов брыжейки кишечника. Вызвать болезнь могут вирусы, представители условно патогенной флоры или как осложнение после перенесенных инфекционных болезней.
Лечение и диета мезаденита у детей устранят возбудителя и наладят работу пищеварительной системы. Обычно назначают антибактериальную, физиотерапевтическую, десенсебилиризирующую терапию.
В первую очередь диета направлена на облегчение работы кишечника. Пища должна быть перетертой, богатой витаминами, белками, углеводами (паровые котлеты, нежирное мясо, рыба, фрикадельки, пюре, овощи). Нельзя есть сладости, копченые, соленые продукты.
Кетогенная диета при эпилепсии у детей должна снизить численность эпилептических приступов путем уменьшения уровня белков, углеводов. Калории можно почерпнуть только с жиров (масло, сливки, майонез, оливковое масло).
Уровень углеводов должен быть строго дозирован (запрещены хлеб, сладкие фрукты, макароны, сахар, крупы). Кетогенная диета начинается в стационаре з полного отказа от пищи на 24 часа.
Ветрянка – инфекционное заболевание, сопровождающееся головной болью, температурой, герпетическими высыпаниями на коже. Во время заболевания нужно обязательно много пить и не есть жирную пищу.
Диета при ветрянке у детей поможет уменьшить высыпания и ускорить регенерацию кожи. Следует отказаться от сладостей, соленых, копченых, жареных продуктов, консервов. Наиболее полезна белковая пища (нежирная рыба, отварное мясо, молоко), овощи и фрукты.
Следующая патология требует коррекции питания для нормализации процесса пищеварения и быстрого излечения. Диета при дискинезии желчевыводящих путей у детей позволяет есть каши, овощи, зелень, кисломолочные продукты, отварное мясо и рыбу, цитрусовые.
Нужно вычеркнуть из детского меню жареное и жирное, фреши, бульоны, острые приправы копчености и маринады, и газированную воду, орехи.
Диета при крапивнице для детей должна исключить вероятность поступления аллергена в организм. Обязательно нужно отказаться от молока животного происхождения, фруктов и овощей, бобовых, орехов, зерновые, куриных яиц, морепродуктов, рыбы.
В стадии ремиссии рацион можно расширить, но тщательно следить за ежедневным меню ребенка.
Важно помнить о вероятности перекрестных реакций из-за сходства аллергенных структур. Например, коровье молоко – говядина, кефир – дрожжевое тесто или кефир, рыба – морепродукты, морковь – петрушка или витамин А, картофель – томаты.
Диетотерапия – один из самых эффективных лечебных тактик во время многих болезней.
Что такое мононуклеоз у детей и чем он опасен?
Мононуклеоз — это заболевание, которое возникает на фоне заражения детей вирусом Эпштейна-Барр (герпес 4 типа). Инфицирование вызывает симптомы, характерные для ОРВИ. Интенсивность клинической картины при этом заболевании зависит от состояния иммунной системы. Последняя также определяет вероятность развития опасных последствий мононуклеоза у детей.
Инфекционный мононуклеоз — это острое заболевание, вызванное герперовирусом. В зону риска заражения входят дети в возрасте 3-10 лет. Реже признаки мононуклеоза выявляются у подростков. В крайних случаях инфекция проникает в организм и манифестирует у взрослых.
При обследовании у ребенка в крови выявляется высокая концентрация атипичных мононуклеаров (разновидность лейкоцитов). После проникновения в организм инфекция поражает лимфатическую систему, печень и селезенку.
Заражение ребенка вирусом Эпштейна-Барр происходит следующими путями:
- воздушно-капельный (вирус передается через поцелуи, во время чихания, кашля);
- через бытовые предметы;
- через кровь от матери к ребенку во время беременности.
Передача вируса чаще происходит в детском коллективе. Продолжительность инкубационного периода зависит от состояния иммунитета. В среднем от заражения до проявления первых признаков заболевания проходит 7-30 дней. У большинства пациентов мононуклеоз протекает в легкой форме.
Опасность болезни заключается в том, что у многих детей отсутствуют выраженные симптомы. Однако носитель инфекции остается заразным для окружения. При скрытой форме мононуклеоза возможно появление слабо выраженных симптомов простудных заболеваний.
Родителям следует знать, что риск заражения герперовирусом увеличивается в осенне-весенний период. Объясняется это тем, что в указанное время снижается резистентность организма к воздействию внешней среды. Чтобы избежать заражения, детей в осенне-весенний период рекомендуется перевести на здоровое питание, богатое витаминами.
Развитие инфекционного мононуклеоза у детей происходит после заражения вирусом Эпштейна-Барр. Последний проникает в организм через слизистые оболочки. Возбудители инфекционного мононуклеоза встраиваются в клетки нервной системы, в связи с чем герпес 4 типа остается «недоступным» для атак иммунитета.
В нормальном состоянии организм подавляет вирус. Под воздействием провоцирующих факторов, ослабляющих иммунитет, инфекция активизируется и провоцирует обострение инфекционного мононуклеоза, а у взрослых — синдрома хронической усталости.
Вирус Эпштейна-Барр (ВЭБ) у детей: симптомы (температура), последствия, профилактика, вакцинация
Как проявляет себя инфекция
Симптомы мононуклеоза у детей определяются текущей стадией развития заболевания. При скрытом или атипичном течении клинические явления носят слабо выраженный характер. Заболевание при такой форме развития можно выявить на основании следующих симптомов:
- временное повышение температуры у ребенка до субфебрильных показателей;
- нарушение работы внутренних органов;
- общая слабость;
- снижение активности.
Интенсивность симптомов в острый период развития мононуклеоза зависит от особенностей организма ребенка. Рецидив заболевания характеризуется следующими признаками:
- увеличение миндалин, селезенки и печени;
- отек и покраснение слизистой оболочки в горле;
- болевые ощущения в горле и локальных лимфоузлах;
- мышечные и суставные боли;
- белый налет на слизистой оболочке рта;
- мелкая сыпь, возникающая на всей поверхности тела;
- отек век.
При мононуклеозе не беспокоит зуд. Такой симптом возникает при аллергической реакции, также проявляющейся в виде сыпи на теле.
Чем опасен мононуклеоз у детей
Последствия инфекционного мононуклеоза для детей в 95% случаях носят благоприятный характер. Организм самостоятельно борется с вирусом.
Справившись с активностью инфекции, после болезни пациент часто испытывает сильную слабость (астенический синдром), которая беспокоит на протяжении нескольких месяцев. Это состояние объясняется сниженным иммунитетом.
Поэтому в период реабилитации после мононуклеоза детям не вакцинируют.
У 5% пациентов заболевание вызывает другие осложнения. Ряд последствий несет серьезную угрозу жизни и здоровью ребенка. Поэтому при возникновении первых признаков мононуклеоза проводится профилактика осложнений.
Вирус Эпштейна-Барр (ВЭБ):0:05 — Как передается вирус Эпштейна-Барр.3:17 — Заражение вирусом Эпштейна-Барр.
источник
Вирусное заболевание – мононуклеоз – встречается у детей 3–18 лет. Протекает недуг в легкой форме, поэтому сложно поддается диагностике. Тяжелые формы болезни могут привести к развитию онкологических заболеваний крови. Дети с таким диагнозом состоят на диспансерном учете у гематолога до полного восстановления иммунитета.
Болезнь редко приводит к развитию осложнений. Антибиотики при мононуклеозе у детей часто вызывают кожную сыпь.
- неврологические (энцефалит, полиневрит, паралич черепных нервов, поперечный миелит);
- кардиологические заболевания (миокардит, перикардит);
- гематологические (аутоиммунная гемолитическая анемия, тромбоцитопения);
- психозы;
- гепатит;
- разрыв селезенки;
- обструкцию дыхательных путей;
- отит;
- интерстициальную пневмонию;
- синусит;
- фолликулярную ангину;
- печеночную недостаточность.
Вирусный мононуклеоз у детей поражает лимфоидную ткань. Она находится в селезенке, печени, лимфоузлах, миндалинах. Все эти органы страдают от заболевания. Ребенку нужно пройти курс реабилитации. Без нее возможно развитие вторичных болезней из-за вирусного агента.
Переболевшие мононуклеозом стоят на учете у инфекциониста и педиатра. Восстановление длится 3–6 месяцев. Частые симптомы у ребенка:
- утомляемость;
- плохой аппетит;
- частые капризы;
- подверженность инфекциям.
Во время реабилитации после инфекционного мононуклеоза крайне не желательно воздействие солнечных лучей. Инсоляция противопоказана из-за онкогенной активности возбудителя. Часто мононуклеоз провоцирует лимфому или лимфогранулематоз при неверном восстановлении.
Ребенок планово проходит обследования, наблюдается у гематолога. Обязательно сдать анализы: ОАК (общий анализ крови), ОАМ (общий анализ мочи). По показаниям могут назначить УЗИ печени, селезенки. Восстановление иммунной системы проводят курсами:
- Витаминотерапии (назначаются витаминно-минеральных комплексы).
- Иммуномодулирующих препаратов (с регулярной иммунограммой).
- Растительными адаптогенами (настойки женьшеня, эхинацеи, лимонника).
После выздоровления малыша регулярно приводят на осмотр.
Восстановление после мононуклеоза включает:
- Меньше физических и эмоциональных нагрузок.
- Больше времени на отдых. Спать лучше по 10-11 часов ночью, по 2-3 часа днем.
- Диета. Дети должны получать важные витамины, минералы, аминокислоты.
Мононуклеоз – это сильный «удар» по иммунной системе и здоровью в целом. Стойкий иммунитет к инфекции развивается за 2 года. Врачи после выздоровления не рекомендуют:
- прививки для профилактики болезней (12 месяцев);
- нагружать ребенка учебой;
- посещать пляжные курорты, особенно в жарких странах;
- часто находиться на солнце;
- ходить в места с большим скоплением людей.
Большое значение для восстановления имеет сбалансированный рацион. Малыш может отказываться от еды, жаловаться на отсутствие аппетита. Чтобы он получал нужные вещества, еду делят на 6-7 приемов. Помогут небольшие порции. За счет этого не надо будет тратить много энергии на переваривание пищи.
Вирус герпеса 4 типа (Эпштейна-Барра), вызывающий мононуклеоз, повреждает лимфоидные органы. Рацион составляют так, чтобы не перегружалась печень. Все напитки и еду дают теплыми. Если малыш жалуется на боль в горле, лучше перетирать раздражающие продукты.
Диета включает много белков, углеводов, витаминов, животных и растительных жиров. Включите в меню:
- некислые соки из ягод и фруктов;
- травяные чаи;
- отвар шиповника;
- компоты;
- кисель;
- хлеб разных сортов, обязательно вчерашний или подсушенный;
- несдобное печенье;
- молоко;
- неострые сыры;
- обезжиренный творог;
- сметану;
- масло сливочное, растительное (до 25 г в день);
- нежирное мясо (индейка, курица, говядина);
- нежирные сорта рыбы (треска, сазан, щука, серебристый хек);
- крупы;
- макаронные изделия;
- овощей;
- зелень;
- куриные яйца (не больше 1 в сутки);
- некислые ягоды и фрукты;
- мед;
- сахар.
Чтобы предотвратить рецидивы во время лечения и в период восстановления ограничивают такие продукты:
- свежие хлеб и выпечку;
- супы на крепких бульонах из мяса или рыбы;
- изделия из сдобного теста (блины, торты, оладьи, пирожки);
- маргарин;
- грибы;
- сало;
- щавель;
- шпинат;
- чеснок;
- редис;
- горчицу;
- лук зеленый;
- перец;
- редьку;
- рыбу жирных сортов (осетр, севрюга, сом);
- копчености;
- жирное мясо (баранина, свинина, утка);
- мороженое;
- шоколад;
- какао;
- кислые фрукты и ягоды;
- маринованные овощи;
- икру;
- консервы.
Неосложненные формы заболевания не требуют карантина ребенка, но в особых случаях возможен перевод его на домашнее обучение. Восстановление после болезни занимает время. Известный педиатр Евгений Комаровский в период реабилитации советует:
- сообщить о недуге в учебное заведение;
- отказаться от спортивных секций;
- чаще делать влажную уборку;
- отказаться от тесных детских коллективов;
- отменить поездки на море;
- давать ребенку витаминные комплексы по возрасту;
- встать на учет к гематологу, если анализы показывают клетки-мононуклеары в крови.
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
источник
Мононуклеоз – это вирусная инфекция, которая поражает иммунную систему. Мононуклеоз вызывает слабость и недомогание на протяжении длительного времени, часто нескольких месяцев. В основном мононуклеоз поражает подростков и молодых взрослых. Ключ к выздоровлению – это отдых, употребление достаточного количества жидкости и здоровая диета при мононуклеозе, укрепляющая иммунную систему.
Антиоксиданты – это витамины и минералы, которые содержатся в пищевых продуктах, и выводят из кровотока вредные вещества, называемые свободными радикалами. Свободные радикалы – это естественные побочные продукты обмена веществ, которые могут вызывать окислительное повреждение организма. Антиоксиданты препятствуют этому повреждению, восстанавливают его и улучшают иммунную защиту организма.
Эксперты утверждают, что к распространенным антиоксидантам относятся: витамин А и каротиноиды, которые находятся в красных, желтых и оранжевых фруктах и овощах; витамин С в составе цитрусовых, зеленых листовых овощей, клубнике и помидорах; витамин Е в составе орехов, семян, цельных зерен и овощных масел; а также селен, который содержится в рыбе, моллюсках, красном мясе, зернах, яйцах и курице. К другим антиоксидантам относятся фитохимикаты, такие как ликопен, лютеин и флавоноиды.
Эксперты рекомендуют изменить питание при мононуклеозе, употребляя меньше насыщенных жиров и животного белка, сократив количество молочных продуктов высокой жирности, и употребляя полезные жиры. Самая важная рекомендация по питанию – употреблять больше фруктов, овощей и цельных зерен. Зеленые листовые овощи, брокколи, перец, апельсины, капуста и шпинат очень богаты антиоксидантами. Увеличивая потребление клетчатки, из таких цельных зерен как рис, крупы, пшеница, а также бобовых, тоже полезно, не забывайте пить много воды, чтобы очищать организм.
Вот несколько рекомендаций, которые помогут вам питаться так, чтобы укрепить иммунную систему при мононуклеозе:
Пейте много жидкости. Чтобы лечить разные болезни, включая мононуклеоз, большинство врачей рекомендует употреблять в течение дня много жидкости. Помимо восьми стаканов воды в день, такие жидкости как фруктовый сок, бульон, овощной сок, травяной чай, ячменный отвар, кокосовое молоко, и так далее, нужно употреблять через равные промежутки времени в течение дня.
Ешьте маленькими порциями. Перегрузка организма тремя большими приемами пищи в день может привести к проблемам с пищеварением, что может усилить симптомы мононуклеоза. Поэтому лучшая диета при мононуклеозе состоит из шести небольших приемов пищи в день, что позволит больному справиться с инфекцией в организме.
Ешьте больше здоровой пищи. Многие эксперты утверждают, что при мононуклеозе важно следовать здоровой диете, не многие знают точно, что лучше всего есть в это время. Для больных мононуклеозом абсолютно необходимо есть много цельных зерен, круп, морепродуктов, яиц, свежих фруктов и овощей. Фрукты, которые являются важной частью питания при мононуклеозе – это бананы, яблоки, клубника, апельсины и другие цитрусовые. Овощи, которые нужно употреблять в больших количествах – это шпинат, капуста, перец, помидоры, брокколи, и другие зеленые листовые овощи. Некоторые морепродукты богаты омега 3 жирными кислотами, которые обладают противовоспалительными свойствами. Это лосось, тунец, макрель, пикша, и другая холодноводная рыба. Кроме этих продуктов, также очень полезны крупы, такие как коричневый рис и пшеница. Другие продукты, полезные при мононуклеозе – это яйца, цыпленок, фасоль и красное мясо.
Исключите нездоровые продукты. Полуфабрикаты, в которых много соли, сахара или насыщенных жиров, нужно исключить из диеты при мононуклеозе. Сюда входят также растворимые продукты, фаст-фуд и переработанные продукты. Напитки, содержащие кофеин, такие как кофе, кола, чай, могут усугубить состояние, и поэтому их лучше избегать. Алкоголь может очень негативно влиять на людей, больных мононуклеозом. Его нужно исключить до полного выздоровления.
Вот приблизительный список продуктов, которые рекомендуется давать детям при мононуклеозе. Помните, что в каждом случае нужен индивидуальный подход, и каждый врач даст свои рекомендации.
Продукты, в которых содержится максимум питательных веществ на грамм, помогут поправиться и укрепить организм. Постарайтесь давать ребенку больше таких продуктов:
— Свежие фрукты, фруктовые смузи из ягод разного цвета
— Овощи, по возможности свежие
Такие продукты, как чеснок и лук, убивают бактерии и даже вирусы. Постарайтесь добавлять только что измельченный чеснок в блюдо перед подачей.
Кофеин перегружает организм, который и так борется с токсинами, поэтому ограничьте употребление напитков этого типа. Дети в идеале не должны употреблять энергетических напитков, и даже спортивных напитков. Вода подходит детям больше всего.
Помните, что нужно получать энергию из продуктов, которые богаты различными питательными веществами. Поэтому ограничьте такие продукты как шоколад, пирожные, мясные полуфабрикаты и спреды, фаст-фуд. Вместо них выбирайте молочные продукты низкой жирности (для детей старше 2 лет), мясное филе, орехи и йогурты.
Давайте ребенку много воды. Обратите внимание на мочу ребенка: она должна быть относительно прозрачной. Если моча темная и имеет запах, это может быть признаком обезвоживания.
Поскольку питание, рекомендуемое при мононуклеозе, является относительно здоровым и питательным, многие люди придерживаются ее и после болезни. Поскольку эта диета ограничивает потребление жиров, сахара, соли и холестерина, люди также следуют ей для того чтобы сбросить вес. Однако, хотя эта диета довольно полезна и безопасна, и большинство людей может ее придерживаться, всегда лучше обсудить с врачом, как следует питаться после мононуклеоза, и вообще, прежде чем изменить привычное питание. Это особенно важно для тех, у кого есть другие заболевания, помимо мононуклеоза.
Если ваша диета не обеспечивает организм необходимым количеством питательных веществ, возможно, вам лучше принимать витаминные добавки. Прежде чем сделать это, нужно проконсультироваться с врачом, чтобы он рекомендовал ежедневную дозу.
Диета при сальмонеллезе: как правильно питаться?
Диета от прыщей – правильное питание для красоты
Диета для профилактики рака матки
Диетическое питание при заболеваниях печени
источник
Диета при мононуклеозе у детей: особенности питания, разрешенные и запрещенные продукты, правила приготовления, рецепты и обязательный врачебный контроль
Инфекционный мононуклеоз родители часто не замечают, думая, что малыш простудился или подхватил ангину. Настигает заболевание детей в возрасте от 3 до 14 лет, в крайне редких случаях встречается у малышей, которым не исполнилось 2 года.
В статье рассмотрим, что это за болезнь, как родителям понять, что у их ребенка не фарингит или ОРВИ, а именно инфекционный мононуклеоз. Расскажем подробно, каким путем происходит передача заболевания, через какой промежуток времени ребенок может вернуться в детский сад или школу.
Очень важно соблюдать диету при мононуклеозе у детей, знать, почему ее нужно придерживаться, сколько времени после болезни, какие продукты врачи разрешают употреблять, а какие категорически запрещены.
Это вирусное заболевание, вызванное вирусом Эпштейна-Барра. Пускать болезнь на самотек ни в коем случае нельзя, так как во время мононуклеоза поражаются лимфатическая система, печень и селезенка. Это сильно подрывает иммунитет, что грозит приобретением новых болезней. Важным фактором в поддержании организма в тяжелый период является диета при инфекционном мононуклеозе.
Родители могут перепутать данное вирусное заболевание с простудой, так как все симптомы указывают на ОРВИ. Это повышение температуры тела, воспаление миндалин и лимфатических узлов. Иногда болезнь проходит и вовсе бессимптомно, мама узнает, что ее ребенок переболел, только после сдачи анализа крови. Болезнь Эпштейна-Барра постигает большинство детей. Так, в возрасте 5 лет анализ крови показывает, что у детей имеются антитела к мононуклеозу, что говорит о том, что они уже перенесли данное заболевание, а родители даже не знали про это. Болезнь длится от 2 до 3-х недель, потом приходит выздоровление, независимо от тяжести заболевания. Диета при мононуклеозе у детей будет способствовать быстрейшему выздоровлению, восстановит иммунитет и даст возможность внутренним органам нормально функционировать.
Если ваш ребенок заболел, то не лечите его самостоятельно ненужными лекарствами. Обратитесь к специалисту, чтобы он определил, какая именно болезнь у малыша. Это может быть фарингит, ангина, простудное заболевание, а может и мононуклеоз. Опытный врач при визуальном осмотре сразу поймет, что стряслось с малышом. Но родители тоже должны быть осведомлены, ведь не при каждой простуде сдается анализ крови, а только он сможет подтвердить наличие болезни Эпштейна-Барра.
Перечислим основные симптомы заболевания:
- у ребенка болит горло, воспалены миндалины и при этом есть насморк (ангина никогда не сопровождается выделениями из носа);
- фарингит проходит с ярко-красным горлом — воспаляется мягкое небо, глоточные миндалины;
- появляется гнусавость голоса;
- сильная головная боль;
- храп по ночам и беспокойный сон;
- днем часто присутствует одышка, малышу тяжело дышать;
- лимфоузлы заметно увеличены, особенно передние и боковые, очень редко увеличиваются с задней стороны шеи и на затылке, в течение болезни лицо становится одутловатым;
- высокая температура тела до 39°С;
- вялость и общее недомогание;
- при прощупывании живота чувствуется увеличение печени и селезенки.
Если ребенок не болел в детстве, он может перенести заболевание во взрослом возрасте, однако у людей старше 25 лет недуг проходит в более острой форме.
Болезнь подхватить очень просто. Она передается через слюну. Малыш может заразиться при поцелуях, через предметы и игрушки. Мононуклеоз врачи называют «болезнью поцелуев». Заразить малыша могут и взрослые, которые сами не болеют, но являются переносчиками вируса.
Хотя болезнь часто проходит и без специального лечения, но если не соблюдать диету при мононуклеозе у детей, то можно спровоцировать осложнения, такие как пневмония или гепатит, миокардит или менингит, энцефалит или миелит.
Данный вирус считается герпесным, поэтому при особо тяжелых случаях врач может назначить «Ацикловир» или другие противогерпетические лекарства.
Антибиотики ребенку не даются, так как они еще больше ослабят иммунитет малыша, а воздействия на вирусную инфекцию никакого не произведут. Только в том случае, если имеется осложнение бактериальной инфекцией, врач может прибегнуть к помощи данных сильных лекарств.
Как же правильно лечить инфекционный мононуклеоз? Лечение проводится симптоматическое. От высокой температуры дают жаропонижающие средства, от боли в горле помогут различные спреи и полоскания. А вот восстановить печень, селезенку и поддержать иммунитет способна диета при мононуклеозе для детей.
Перед тем как рассказать, какие продукты рекомендуется потреблять при мононуклеозе, а от которых следует на время отказаться, поясним, зачем нужна диета, что она даст, так как некоторые родители не понимают значение таких мер и поэтому не следуют рекомендациям врачей.
- В начале заболевания ребенок ослаблен, у него отсутствует аппетит, так как он вялый, да и еще болит горло и высокая температура. Здесь нужно не настаивать на приеме пищи, а обеспечить ребенка питьем.
- Так как поражается печень, селезенка и падает иммунитет, именно правильно подобранное питание поможет быстрейшему восстановлению и укреплению иммунной системы.
- При мононуклеозе нарушается обмен веществ. Очень важно в этот период насытить ребенка витаминами, что значительно усилит иммунитет. А ограничения в питании приведут к коррекции уровня белков, жиров и углеводов в организме.
- Диета при инфекционном мононуклеозе у детей должна быть насыщена витаминами А, С, В и Р. Указанные ниже продукты содержат все необходимое.
Как мы уже обсуждали, в первые дни болезни ребенок плохо кушает, а от высокой температуры может наступить обезвоживание организма.
Поэтому первым делом уделим внимание именно напиткам. Что можно давать при болезни детям:
- компоты из фруктов и ягод;
- кисели;
- разнообразные соки — фруктовые, ягодные и томатный; желательно не давать детям покупные в пакетах, а делать соки дома с помощью соковыжималки; свежие напитки содержат больше витаминов и не имеют лишних добавок, которые применяют технологи на производствах;
- чай можно давать только некрепкий;
- кофе только с молоком, можно использовать сгущенку;
- молоко.
Категорически нельзя давать детям газированные напитки!
Поможет справиться с инфекцией диета при мононуклеозе у детей 3 лет, включающая народные средства, а именно — отвары лечебных трав. Фитотерапию проводят в течение 2-3 недель, длительность зависит от тяжести болезни.
- мать-и-мачеха;
- ромашка;
- корень лопуха;
- алтей;
- девясил;
- календула;
- бессмертник и цикорий.
Хорошо делать настойки или отвары из сборов при диете во время болезни мононуклеоз, например, смешать 1 ст. л. мать-и-мачехи с таким же количеством цветков ромашки и календулы, листьев череды, бессмертника и тысячелистника. Прекрасно воздействует на организм отвар шиповника, к тому же он вкусный и дети его любят.
Сухую траву измельчить и 2 ст. л. залить литром кипятка в термосе. Закрыть крышку и оставить настаиваться на ночь. Перед употреблением отвар нужно процедить через марлю или бинт. Если ребенок откажется пить, не переживайте и не заставляйте его насильно, а лучше для вкуса добавьте сахар или мед, если нет на него аллергии.
Рекомендуемая дозировка — 1/2 стакана, пить за полчаса до еды небольшими глотками.
При заваривании сбора трав способ приготовления остается аналогичным, только в сухой посуде предварительно смешайте равное количество каждой травы, тщательно перемешайте сыпучую смесь, а потом возьмите 2 ст. л. и начинайте уже знакомую вам процедуру.
Питание при мононуклеозе у детей должно содержать все необходимые витамины и полезные вещества. В список разрешенных продуктов входят:
- Продукты из молока — нежирный творог и блюда из него, твердые сыры, кроме острых сортов, сметаны можно чуть-чуть добавлять в супы, сливочное масло потреблять не более 50 грамм в день.
- Растительное масло можно добавлять в салаты, так как овощи рекомендуют употреблять в сыром виде.
- Из каш больше всего полезных веществ содержится в гречневой, овсяной и рисовой крупе.
- Мучные изделия — вчерашний хлеб, как пшеничный, так и ржаной. Если у вас только свежий — просто подсушите его в тостере или духовке. Нежирное печенье, например, «Зоологическое», макароны.
- Мясо должно быть диетическим, то есть нежирным. Это говядина и телятина, курица или утка, гусь или кролик, индейка. Мясо готовят только в виде паровых котлет или просто отваривают. Подойдет и испеченное в духовке, только без добавления специй.
- Рыбу тоже выбирайте нежирных сортов. Это судак, серебристый хек, нототения, треска, щука или навага и т. д. Рыбу, как и мясо, нельзя давать жареную. Лучше ее отварить или приготовить на пару.
- Яйца тоже принесут пользу, поэтому отваривайте по 1 штуке не реже 2 раз в неделю.
- В свежем виде фрукты и ягоды можно давать почти все. Не рекомендуется только кислые, так как будут раздражать и без того воспаленное горло.
- Зелень можно крошить в супы и есть в свежем виде в салатах. Это петрушка и укроп, а также листья салата.
- Сладости ограничьте, конфеты не давайте, а вот варенье или мед можно, и только в умеренных количествах.
Диета при мононуклеозе у детей 6 лет имеет и ограничения. Список продуктов, которые вредны и даже опасны при данном заболевании, перечислены ниже:
- нельзя свежий хлеб и сдобную выпечку, а также жареные мучные изделия — блины и пирожки, оладьи или сырники;
- жирное мясо или рыбу, а также сало и жир;
- мясные или рыбные бульоны;
- категорически нельзя давать детям грибы (даже в том случае, когда они полностью здоровы);
- рыбные, мясные и овощные консервы, а также маринованные продукты;
- полностью исключите острое и кислое, в том числе кислые ягоды и фрукты;
- омлет, жареный на сковороде;
- шоколад, торты, пирожные, крем и мороженое;
- какао и кофе без молока;
- редиску и редьку, а также зеленый лук и кислые культуры, такие как шпинат и щавель;
- фасоль, горох, чечевицу и другие бобовые.
Как видно из текста статьи, все рекомендованные продукты являются здоровой пищей, полной витаминов, антиоксидантов и полезных растущему организму веществ.
Так что даже после мононуклеоза у детей диету стоит продолжить хотя бы в течение месяца, пока организм полностью не восстановится. Потом можно вернуться к питанию в детском саду или школе.
Завтрак. В нежирный творог добавить ложку йогурта. Сделать слабенький чай и дать нежирное печенье.
2-й завтрак. Испечь в духовке яблоко, предварительно вынув сердцевину с косточками и положив внутрь половину ложки меда.
Обед. Овощной суп с добавлением моркови, картофеля, зелени и любой крупы. Если у ребенка появился аппетит, то можно добавить и второе блюдо, сварив гречневую кашу и сделав паровую котлету. Запить можно компотом из сухофруктов.
Полдник. Чай с овсяным печеньем.
Ужин. Отварить картофельное пюре, добавить немного сливочного масла, сделать кусочек судака на пару.
Придерживайтесь диеты и рекомендации врачей, и ваш малыш восстановится быстро и без последствий для организма.
источник
Прежде, чем обсуждать что-то конкретное, считаю нужным поделиться с вами общими сведениями о большом и “разношерстном” семействе герпесвирусов.
На сегодняшний день выделяют 8 типов вируса герпеса. У них всех есть одна очень важная общая черта — однажды попав в организм человека, вирусы герпеса никогда больше его не покидают. Запомните, пожалуйста, ни-ког-да.
Это поможет Вам принять правильное решение о лечении герпетической инфекции без явных клинических проявлений. Понимаете, о чём я?
По определенному набору признаков все герпесы разделяют на три группы: альфа-, бета- и гаммагерпесвирусы.
Особенность альфавирусов в том, что они заселяют нервные узлы и ждут удобного момента, чтобы проявить себя. К ним относятся герпесы 1 и 2 типов (самые частые проявления — высыпания на губах и гениталиях) и 3 тип (Varicella-zoster), который вызывает ветрянку и опоясывающий лишай.
Бетавирусы длительно живут во многих клетках организма, не разрушая их, а лишь видоизменяя (увеличивая размер) и нарушая нормальную работу. Это вирусы 5 (цитомегаловирус — ЦМВ), 6 и 7 типов (виновники розеолы у новорожденных и грудничков; мамочки наверняка слышали о ней, а кто-то и столкнулся).
К гаммагерпесвирусам относится 4 тип (он на слуху у большинства под именем Эпштейн-Барр или ЭБВ). Что только ему не предписывают, но чаще всего он является причиной синдрома инфекционного мононуклеоза.
А еще, 8 тип, который представляет серьезную угрозу для ВИЧ-инфицированных. Общая для этих вирусов особенность — поражают клетки иммунной системы — лимфоциты и, при определенных условиях, способствуют развитию онкологических заболеваний.
У большинства людей вирус после попадания в организм живёт и никак себя не проявляет. О хроническом же манифестном течении уместно сказать “мы знаем, что почти ничего не знаем”.
Сегодня ведутся активные поиски доказательств связи вируса Эпштейна-Барр с различными болезнями и состояниями. В основном, речь идёт о лимфопролиферативных нарушениях, большинство из которых относятся к онкологическим заболеваниям.
Эта часть изучена лучше других, и о ней я расскажу позже. А сейчас о других хронических проявлениях ЭБВ-инфекции.
Связь синдрома хронической усталости с ЭБВ не подтверждена, но и не исключена, т.к. несмотря на наличие вируса в организме большинства этих пациентов, выявить прямой взаимосвязи не удается.
На сегодняшний день выделяют 2 основных варианта хронического течения – хроническую активную ЭБВ-инфекцию и тяжёлую хроническую активную ЭБВ-инфекцию. Обе характеризуются повышением в крови определенных маркеров активности вируса.
При этом, для первой свойственны отдельные симптомы мононуклеоза, длящиеся более 6 месяцев и/или специфические кожные проявления. Всё это без признаков иммунодефицита и имеет благоприятное течение.
Тяжелая же форма хронической активной ЭБВ-инфекции – это крайне редкое заболевание, сопровождающееся угнетением костного мозга, иммуносупрессией и прогрессирующим поражением внутренних органов, которое чаще заканчивается фатально.
Не исключается наличие других форм хронической ЭБВ-инфекции, но их пока не удалось ни классифицировать, ни выделить в отдельные болезни.
Таким образом, многое о хроническом течении остаётся пока неизвестным. В то же время нет никаких данных в пользу влияния вируса Эпштейна-Барр на частоту и тяжесть ОРВИ или каких-либо других инфекционных заболеваний.
Все известные клинические проявления хронической ЭБВ-инфекции сопровождаются появлением в крови маркеров активности вируса. Поэтому “лечение” изолированно обнаруженных антител IgG к ЭБВ — это форменное безумие! Помните об этом, пожалуйста!
А теперь поговорим об инфекционном мононуклеозе.
В подавляющем большинстве случаев это заболевание вызывается вирусом Эпштейна-Барр (ЭБВ, EBV). Развивается оно при первичном контакте с этим герпесвирусом.
Но, раз этим вирусом инфицировано больше 90% взрослого населения Земли, то почему тогда не все они болели мононуклеозом? Пока ответа на этот вопрос не получено. Т.е. науке неизвестно, почему у большинства людей первая встреча с ЭБВ происходит без проявлений вообще, а у части развивается клиника инфекционного мононуклеоза.
Я умышленно не буду останавливаться на проявлениях мононуклеоза по двум причинам. Первая — не хочу, чтобы вы занимались самодиагностикой, т.к. проявлений у этого заболевания много, а сочетания симптомов могут быть разные. Постановка диагноза — работа врача. Вторая причина — вам не составит труда найти на просторах интернета описание клинической картины, если эта информация всё-таки зачем-то понадобиться.
А остановиться я хочу вот на чём. Для подтверждения диагноза достаточно всего одного исследования — общего анализа крови.
Там выявляют особые клетки — атипичные мононуклеары (отсюда, кстати, и название заболевания). Но, иногда, довольно редко, но всё-таки — мононуклеоз может быть вызван другими вирусами, кроме ВЭБ. На втором стоят бетагерпесвирусы, а на третьем у взрослого населения — ВИЧ. Т.е. острая стадия ВИЧ-инфекции может проявляться в виде синдрома инфекционного мононуклеоза.
Поэтому, если взрослый заболевает мононуклеозом, то ему показано обследование на ВИЧ (особенно, если за предшествующих год были ситуации с риском заражения).
Эффективной этиотропной терапии мононуклеоза нет. Несмотря на доказанную способность противогерпетических препаратов подавлять ЭБВ в пробирке, на продолжительность и характер течения болезни они, к сожалению, влияния не оказывают, а потому признаны неэффективными для лечения инфекционного мононуклеоза.
Вся терапия сводится к ограничению двигательной активности, обильному питью, адекватному питанию и борьбе с симптомами болезни (в основном — жаропонижающие, местные и системные обезболивающие).
А теперь перейдём к десерту — целесообразности назначения антибиотиков при мононуклеозе.
Итак, инфекционный мононуклеоз — заболевание с большим набором клинических проявлений, но самые частые симптомы — воспаление миндалин и увеличение шейной группы лимфоузлов. К сожалению, такая картина часто расценивается, как стрептококковая ангина.
Это первая, но не единственная причина необоснованного назначения антибиотиков у пациентов с инфекционным мононулеозом.
Причина вторая. Даже если диагноз выставлен верно, особенность клинических проявлений нередко вводит врача в заблуждение. Дело в том, что на поверхности миндалин при мононуклеозе у большинства больных появляются белесоватые фибриновые наложения, схожие с налётом при бактериальной ангине.
Существует распространенное мнение, что, за счёт поражения вирусом клеток иммунной системы, при мононуклеозе существенно возрастает риск присоединения вторичной инфекции. Налёт на миндалинах принимается за такое осложнение и, опять-таки, назначаются антибактериальные препараты.
А на самом деле, по данным зарубежной литературы, осложнения инфекционного мононуклеоза встречаются всего у 1% больных. Из них лишь у части осложнения проявляются присоединением бактериальной инфекции. Чаще всего речь идёт о стрептококковой ангине, и это действительно требует назначения антибиотиков.
Во всех остальных случаях их назначение при этом заболевании не только нецелесообразно, но и вредно. Особенно, когда речь идёт о пенициллинах, на которые у больных инфекционным мононуклеозом развивается особая аллергическая реакция в виде сыпи.
Хроническая активная ВЭБ-инфекция (ХАВЭБ) — редкое состояние, при котором организм не может усмирить попавший в него вирус. Предполагается, что это связано с особенностями иммунного ответа на ВЭБ у некоторых людей. Также известно, что более тяжёлое течение ассоциировано с нетипичным для этого вируса поражением Т-лимфоцитов и NK-клеток.
Чаще всего ХАВЭБ протекает в виде отдельных симптомов мононуклеоза. На первом месте по частоте — лимфаденопатия и увеличение селезенки. Примерно у половины больных также наблюдаются лихорадка, гепатит и панцитопения (лейкопения, анемия и тромбоцитопения). Другие проявления, например, — пневмония, невралгия, сыпь — отмечаются значительно реже.
- наличие симптомов более 3х месяцев;
- ДНК ВЭБ в цельной крови > 10^2,5 копий/мкг ДНК
- подтвержденный биопсией воспалительный процесс в тканях;
- обнаружение вируса в пораженных тканях.
ХАВЭБ резистентна к терапии противовирусными препаратами, интерфероном, внутривенным иммуноглобулином. Единственный метод, признанный эффективным при этом заболевании — трансплантация гемопоэтических стволовых клеток. Однако высокая частота побочных эффектов вынуждает использовать его только при жизнеугрожающих состояниях.
- Частые ОРВИ, отиты, тонзиллиты, бронхиты, атопический дерматит, крапивница, аутоиммунный тиреоидит и так далее покуда хватит фантазии — это НЕ проявления ХАВЭБ.
- Обнаружение любых антител к ВЭБ в любых титрах НЕ является критерием для постановки диагноза ХАВЭБ.
- Обнаружение антител НЕ требует контроля в динамике и, тем более, лечения.
- Иммуномодуляторы, БАДы, травы-муравы, анти-ВЭБ протоколы и прочая ерунда НЕ эффективны и могут быть опасны.
ХАВЭБ — это существующая, но редкая патология. Хорошо, что появились четкие критерии для диагностики. Плохо, что пока нет высокоэффективного и при этом безопасного лечения.
Думаю, многим известно, что инфицирование человека некоторыми вирусами тесно связано с развитием у него определенных видов опухолей.
Такая связь доказана для Вируса папилломы человека и рака шейки матки, Вирусов гепатита В и С и первичного рака печени и многих других.
В том числе онкогенными являются и некоторые герпесвирусы:
- Вирус герпеса 8 типа связан с возникновением Саркомы Капоши у ВИЧ-инфицированных
- Есть данные, указывающие на связь Цитомегаловируса с некоторыми опухолями( рак молочной железы, толстой кишки, простаты и др), но механизмы образования опухоли под действием ЦМВ не ясны.
- Наиболее изучен в плане онкогенности вирус Эпштейна-Барр(ЭБВ).
Как же так получается, что вирус, который можно обнаружить почти у 90% населения планеты, вызывает у некоторых людей злокачественные опухоли? Разберём подробнее.
- ЭБВ чаще всего поражает В-лимфоциты. Заражённые В-клетки могут распространяться в разные ткани организма. Так же имеются доказательства того, что вирус поражает и эпителиальные клетки.
- Как и все герпесвирусы, ЭБВ при попадании в организм остаётся там навсегда. В острой форме может возникать инфекционный мононуклеоз. В латентной фазе он просто «спит» в заражённых клетках без каких либо клинических проявлений.
- Назофариенгеальная карцинома(неороговевающая)
- Лимфома Бёркитта
- Неходжскинские лимфомы (особенно В-крупноклеточная)
- Лимфома Ходжкина
Таким образом, можно сказать что около 1,5% всех злокачественных опухолей на планете связан с ЭБВ.
источник
С заболеванием, называемым «инфекционный мононуклеоз», совсем недавно пришлось столкнуться всей нашей семье. Так случилось, что переболели все: дочь, которой нет и 2-х лет, я и мой муж. Хотелось бы рассказать о личном опыте в надежде на то, что эта информация для кого-то станет полезной.
Конец июля. Всей семьёй мы были на даче. По соседству отдыхали мама с дочкой 4-х лет. После общения с девочкой, у которой на тот момент наблюдался сухой кашель, на следующий день заболел наш ребёнок. Утром температура больше 38 о С, раздирающий горло кашель и сильная заложенность носа. Без промедления мы вернулись в город. Обратившись в поликлинику, получили стандартное назначение.
Главное лекарство из того, что нам назначил врач — свечи виферон в малой дозировке. В основном, конечно, были прописаны симптоматические средства (лазолван сироп от кашля, тантум верде спрей в горло, називин капли в нос, ромашка внутрь в виде настоя).
На 2-ой день у девочки воспалились оба глаза. Реснички с утра были склеенными. У меня впоследствии тоже возник конъюнктивит. Появились желтоватые выделения из носа. Температура держалась все эти дни довольно высокая. Приходилось давать жаропонижающее. На 3-ий день после похода в поликлинику пришла врач (уже не «наша») и назначила нам следующее лечение: антибиотик супракс в суспензии, линекс совместно с ним, аквалор для промывания носа, изофра капли в нос (кстати, тоже антибиотик), мирамистин спрей в горло, альбуцид капли для глаз. Необходимо было также завершить курс виферона, продолжить принимать сироп от кашля.
Мы продолжали делать всё так, как говорили врачи. Единственное, что мы добавили, это противоаллергические капли Зодак для внутреннего применения (кстати, впоследствии оказалось, что многим детям они не помогают, и нам в том числе).
На следующий день после приёма антибиотика мы сделали общий анализ крови (ОАК) и мочи в частной лаборатории без назначения врача . Температуры у ребёнка на фоне него не наблюдалось. По результатам анализов мочи ничего не выявлено. Всё «чисто». А вот в крови есть определённые отклонения от нормы: увеличено число моноцитов, немного превышено количество эозинофилов, умеренная СОЭ и незначительно понижено число лимфоцитов.
Итак, результаты были у нас в руках. Надо сказать, что «зацепиться» в нём было практически не за что, но, тем не менее, через два дня мы снова вызвали врача на дом. Это был снова совершенно другой специалист. Врач посмотрела наши результаты и рекомендовала нам продолжать давать дочери супракс, закапывать изофру, а лазолван заменить сиропом алтея. Кроме этого, ею было увеличено число закапываний альбуцидом, а все спреи в горло отменены. Мы снова сделали всё так, как нам сказали.
Состояние ребёнка начало улучшаться. Закончив курс антибиотиков, мы собрались к нашему участковому педиатру. На приёме у нашего «родного» педиатра (кстати, заведующей), выяснилось, что у ребёнка красное горло. Ею был назначен местный антибиотик биопарокс. Кроме этого, нас направили к ЛОР-врачу.
Но буквально через день после похода в поликлинику у ребёнка с утра снова температура 38,9 о С. Мы вызвали скорую помощь. Нам предложили ехать в инфекционную клиническую больницу, предупреждая нас при этом, что в этой больнице с высокой вероятностью возможно наложение одной инфекции на другую.
Муж был за госпитализацию, я против. Дальше мы действовали по моей схеме: сбиваем температуру, едем в поликлинику, показываем горло педиатру и ЛОРу, советуемся с ними по поводу стационарного лечения. Что мы и сделали. ЛОР ничего у нас не нашла, кроме красного горла, а педиатр направила в больницу, ехать в которую мы были готовы сразу после поликлиники.
На госпитализацию мы поехали «своим ходом». В дороге у девочки снова повысилась температура, потом начались судороги. Рот приотрылся, обильно потекли слюни (я была настолько взволнована, что мне показалось это пеной). Мы были в ужасе. У дочки стали закатываться глаза, а тело обмякло. Мы с мужем думали, что теряем её.
В общем, на своём автомобиле мы так и не доехали до больницы из-за невероятной паники, которая охватила нас уже при подъезде к ней. Местность нам незнакомая, а то, что при температуре 39,3 о С это состояние для ребёнка вполне естественно, мы не подумали, да и, честно говоря, думать тогда было в принципе сложно.
Нашёлся молодой мужчина (дай Бог ему здоровья), который довёз нас до больницы на своей машине. Так, после двух недель бессмысленного лечения, мы оказались в стационаре.
Очень жаль, что врачи, которые приходили на дом постоянно менялись и, зачастую это были исключительно молодые специалисты. Не удивительно, что конкретного диагноза так и не было поставлено.
Очень много времени из-за этого было упущено, и здоровье ребёнка потеряно. Помимо этого, не были назначены более глубокие анализы. С их помощью можно было бы точно определить: вирусная это инфекция или бактериальная. Тогда, возможно, не пришлось бы давать дочери антибиотики, которые в той или иной степени подрывают иммунитет. Хотя, вполне вероятно, что на даче у нашего ребёнка дала о себе знать именно бактериальная инфекция.
А вот вирус мог проникнуть в организм уже позже (например, в поликлинике) и на фоне ослабленного иммунитета вызвать развитие мононуклеоза. Но это лишь один из множества возможных вариантов развития событий.
Выяснить наверняка, откуда взялся вирус не представляется возможными и сейчас. Рассуждать на эту тему можно много, но, к сожалению, практически бессмысленно.
Могу добавить только, что после переписки с мамой той больной девочки, с которой мы контактировали на даче, стало понятно, что болела она довольно долго, температура отсутствовала, но при этом был насморк, кашель, а также конъюнктивит. ОРЗ это было или ОРВИ или что-то ещё – непонятно. Кровь они сдавали по моей просьбе уже тогда, когда мы с дочкой лежали в больнице. Результат ничего сомнительного не показал, т.е. девочка абсолютно здорова. Более глубоких анализов сделано не было. Вполне возможно, что девочка переболела тем же мононуклеозом, только в стёртой форме. Но, как я уже сказала, гадать бесполезно, можно только предполагать.
В конце концов, мы с дочкой всё же оказались в инфекционной больнице. При поступлении в стационар, ребёнку, первым делом, ввели литическую смесь (анальгин, папаверин и димедрол) внутримышечно. Применяется она для быстрого снижения высокой температуры.
Точный диагноз был установлен не сразу, а спустя неделю после госпитализации. Пока мы сдали все анализы, пока стали известны их результаты и т.п. При поступлении по итогам первого анализа крови было обнаружено атипичных мононуклеаров – 3% (это норма), моноцитов – 9% и СОЭ – 50мм/ч. По итогам второго анализа (спустя 3 дня) мононуклеаров – уже 8%, моноцитов – 13%, СОЭ – 30мм/ч. Остальные показатели, в том числе лейкоциты, по результатам обоих исследований оставались в норме.
Так как с самого начала, мы находились на поддерживающем лечении (анаферон, антигриппин, но-шпа совместно с супрастином в инъекциях), состояние, конечно, улучшилось. Температура сначала держалась на уровне не выше 38 о С, затем и вовсе нормализовалась.
Но это «счастье» длилось недолго. В момент резкого повышения температуры, к концу первой недели лечения, врач приняла решение во второй раз взять у нас кровь на анализ. И вот здесь начинает прослеживаться отрицательная динамика: после 3% мононуклеаров их число возрастает до 8%. При этом у ребёнка оставалось красным горло, и были сохранены налёты, несмотря на то, что мы всё это время делали ингаляции мирамистином и тантумом.
Чуть позже снова возник конъюнктивит, который длился около 10 дней (вылечить его нам удалось только с помощью глазных капель офтальмоферон). Были увеличены подчелюстные и шейные лимфоузлы. Также было сделано УЗИ брюшной полости, по результатам которого выяснилось, что у ребёнка увеличена печень, наблюдаются диффузные изменения паренхимы печени (изменена вся её ткань), увеличены лимфоузлы в воротах печени.
Тогда доктор решила назначить нам 10-дневный курс сильного иммуностимулятора при вирусных инфекциях — изопринозина в детской дозе (в инструкции она не прописана). Во время приёма изопринозина, «на середине пути», снова исследовали кровь ребёнка и обнаружили следующие значения: мононуклеаров – 7%, моноцитов – 8%, СОЭ – 45мм/ч. Остальные показатели по-прежнему укладывались в норму. Таким образом, положительная динамика оказалась медленной и нам оставалось только принимать наше основное лекарство, следить за горлом и ждать повторной сдачи анализов.
Пока мы выполняли все эти условия, дочь как будто бы заново заболела. Ребёнок стал часто чихать, появились жёлтые выделения из носа, влажный кашель, недомогание. Высоких значений температуры не было. Выяснилось, что произошло присоединение стрептококковой инфекции, которую мы «победили» благодаря 5-дневному курсу антибиотика азитромицина в комплексе с симптоматической терапией. Это был конец второй недели пребывания в больнице.
К тому моменту количество мононуклеаров снизилось до 0%, но СОЭ была по-прежнему высокой, появился лейкоцитоз. Скорее всего, последние значения были такими из-за бактериальной инфекции. Несмотря на это, основная цель была достигнута – об инфекционном мононуклеозе можно было «забыть».
Остался только вирус герпеса (ВГ) VI типа, ДНК которого была обнаружена с помощью иммуноферментного анализа (ИФА). ВГ VI типа мог спровоцировать розеолу или лихорадку без сыпи. Слава Богу, этого не произошло.
Таким образом, ВГ IV типа был причиной мононуклеоза, но на тот момент времени в крови его обнаружено не было. Нередко в анализах устанавливается также наличие цитомегаловирусной инфекции (ЦМВ, ВГ V типа), которая протекает идентично инфекционному мононуклеозу. Иного лекарства назначено не было, т.е. ВГ VI типа должен был быть подавлен изопринозином. Необходимо было завершить первый курс и через 10 дней, уже после выписки, начать второй 10-дневный курс в такой же дозировке. Но на этом наше пребывание в больнице не закончилось.
Когда заболела наша дочь, буквально через два дня я почувствовала сильную боль в горле и недомогание. Я была очень удивлена, поскольку так сильно горло не болело никогда. Не дожидаясь последствий, пропила курс циклоферона (противовирусный, иммуностимулирующий препарат). Всё «как рукой сняло».
Но затем начался конъюнктивит. Протекал точно так же, как у дочки. Довольно быстро убрали проблему при помощи того же альбуцида. Но, позднее, находясь с ребёнком в больнице, снова и снова давало о себе знать именно горло, болело по 3-4 дня стабильно (волнообразно, я бы сказала). Что только я не использовала, чтобы погасить эту боль: тантум, мирамистин, биопарокс, граммидин нео. Дошло даже до свечей виферона во взрослой дозировке.
Действительно, после такого комплексного лечения боль исчезала, но проблема в том, что, как я уже упоминала, она появлялась вновь. Лечащий врач наблюдала и за моим состоянием, регулярно осматривала горло, но так как не было больше никаких признаков, характерных для мононуклеоза, делать все необходимые анализы посчитала нецелесообразным.
Также врач добавила, что у взрослых клинические проявления болезни намного ярче (например, обязательно должна быть лихорадка и т.д.). Кстати, конъюнктивит в больнице у меня ещё раз повторился. Видимо, вирус путешествовал, переходя с одной слизистой на другую. Врач затем сказала мне, что именно по этой причине можно даже не обнаружить вирус в крови при сдаче анализов на определённом этапе лечения.
Подходило время выписывать дочь, но симптомы интоксикации начались и у меня. Три дня держалась температура под 39 о С, сильно болело горло, воспалились глаза. Доктор назначила мне уколы цефтриаксона (антибиотик, т.к. по видимому была смешанная инфекция) и тот же изопринозин.
Возбудителей мононуклеоза в моём случае не было обнаружено, но все признаки указывали, что это именно он. Началось лечение такое же длительное и объёмное по количеству препаратов лечение, как у дочери…
Таким образом, мы задержались ещё на неделю в больнице. Так как доктор перевела меня в статус больного, при выписке я получила на руки два выписных эпикриза: на ребёнка и на себя. В строке диагноза у дочери было указано: «инфекционный мононуклеоз, вызванный ВГ IV типа средней степени тяжести», а у меня: «инфекционный мононуклеоз неуточнённой этиологии средней степени тяжести».
После 3-х недель изнурительного пребывания в больничных стенах, мы с дочкой наконец-то оказались дома. Но муж на тот момент находился на лечении в инфекционной клинической больнице.
Почти за неделю до того, как выписали нас, мужа пришлось госпитализировать в инфекционную больницу на скорой помощи в связи с лихорадкой. Недомогание, слабость, головную боль, заложенность носа и боль в горле муж почувствовал немного ранее и перенёс это состояние, посещая работу.
Не углубляясь в подробности, рассказываю о самом главном. Лечащим доктором был поставлен основной диагноз: «острая ВЭБ-инфекция средней степени тяжести», сопутствующий: «хронический тонзиллит вне обострения». Были использованы противовирусные и иммуностимулирующие (для лечения инфекционного мононуклеоза), антибактериальные (для лечения хронического тонзиллита) и симптоматические лекарственные препараты. Муж пробыл в стационаре чуть меньше 3-х недель и выписался с благоприятными анализами.
На следующий день после его выписки мы с ребёнком снова попали в больницу. Это спустя 2 недели после нашего возвращения в родные стены. Произошло это либо вследствие общего пребывания с другими детьми на детской площадке, либо из-за возможного переохлаждения ребёнка. Получается, что я снова как бы не уследила за дочерью.
Вновь повысилась температура до высоких значений и буквально на следующий день мы уехали на скорой в ту же больницу. Оказалось, что это была ОРВИ средней степени тяжести, вызванная всё тем же ВГ VI типа. Поступили мы с температурой, зернистостью в зеве, яркой гиперемией и отёком миндалин, пузырями на губах, жёстким дыханием, увеличением шейных и подчелюстных лимфатических узлов. Пузырьки на губах свидетельствовали о наличии в организме ВГ I типа («простого» герпеса).
Анализ крови показал полное отсутствие атипичных мононуклеаров, моноцитов – 9%, а также нормальные значения всех показателей, кроме СОЭ – 36мм/ч. На этот раз обошлось без антибиотиков. Основное лечение – противовирусное и иммуностимулирующее. Выписали нас спустя 6 дней после поступления.
Как только вся семья оказалась в сборе и окончательно пришла в себя, каждый из нас встал на учёт к инфекционисту. Разумеется, ребёнок наблюдается в детской поликлинике, а мы с мужем у одного и того же врача во взрослой. В настоящее время все мы находимся на поддерживающем лечении, так как иммунитет ослаблен и нуждается в определённой стимуляции.
За это время возникали попытки вирусов (а в наших организмах их, как выяснилось, целый комплекс) напоминать о себе симптомами ОРЗ при малейших переохлаждениях. Всем нам были назначены длительные курсы иммуностимуляторов и противовирусных средств. Впереди долгий путь работы над иммунитетом всех членов нашей семьи….
На данный момент нас с мужем также очень беспокоит дыхание ребёнка, проблемы с которым начались ещё на начальной стадии болезни. Так как дочка очень сильно храпит во время сна, мы решили показать её по договорённости ЛОР-врачу. Основной диагноз по результатам осмотра: аденоидит II степени на фоне перенесённого инфекционного мононуклеоза, сопутствующий: аллергический ринит.
Полученные рекомендации: домашний режим, супрастин внутрь в течение 10 дней, аминокапроновая кислота в нос капельно на протяжении 5 – 7 дней, ингаляции с физиологическим раствором, УФО-тубус носа и зева №5, гипоаллергенная диета.
Надо сказать, что на второй день лечения супрастином и аминокапроновой кислотой ребёнок дышит намного легче и практически перестал храпеть во время сна. С каждым днём состояние всё лучше и лучше. Одновременно с этими лекарствами мы начали давать изопринозин. Инфекционист сказала нам, что на фоне приёма противовирусного аденоиды, так же как миндалины и лимфоузлы должны со временем уменьшиться в размерах. Это логично. Только вот происходит это всё очень медленно, постепенно.
Что касается, общения с другими детьми, пока оно у ребёнка отсутствует. Гостей в доме не бывает. Сами мы можем выбраться только к бабушке, иногда даже оставить дочь у неё на пару дней. Конечно, внешне жизнь наша почти ничем не отличается от той, которая была до болезни, разве что теперь больше времени уделяется теплу в доме, одежде ребёнка и, конечно, питанию. Пища должна быть низкоаллергенной и щадящей для печени.
В заключение хотелось бы сказать вот о чём: не секрет, что в стране огромная нехватка кадров в сфере здравоохранения. Об этом действительно сейчас очень много разговоров. Опытные врачи уходят, на их место приходят новые специалисты, которым также нужно нарабатывать опыт. Это естественно.
Но профессия врача – это особенная профессия. Я думаю, каждый врач должен придерживаться самого главного канона: «Не навреди». И, несмотря на огромные очереди больных в поликлинике, ограниченное число коек в больнице и массу других сложностей, затрагивающих его профессиональную деятельность, он должен пытаться найти истинную причину того или иного состояния. Необходимо сразу выписывать направления на анализы, которые позволят объективно оценивать ситуацию, не затягивая при этом время и не переходя с одного антибиотика на другой без явных на то причин (как это было у нас).
Молодым специалистам, наверное, следует постоянно развиваться, опираться на знания и опыт своих старших коллег. Ещё очень важно, чтобы врачи не менялись так часто, как происходило у нас, так как желательно всё-таки придерживаться какого-то одного подхода к лечению. Из-за неверно поставленных диагнозов страдают взрослые и дети.
В нашем случае довольно серьёзно пострадал именно ребёнок. Из-за поведения некоторых медицинских работников, которые внесли определённый вклад в лечение нашей дочери, у нас с мужем остался неприятный отпечаток на сердце.
Родители особенно зависимы от мнения врачей, работающих в педиатрии, так как дело касается их детей. Они доверяют врачам и боятся отходить от любых назначений. Пациентов всегда много, но история болезни каждого заслуживает определённого внимания и индивидуального подхода, особенно, если эти пациенты – дети.
источник